Артроз суставов кисти и стопы: клиника, диагностика, лечение [Виталий Александрович Епифанов] (fb2) читать онлайн
[Настройки текста] [Cбросить фильтры]
[Оглавление]
Епифанов Виталий Александрович «АРТРОЗ СУСТАВОВ КИСТИ И СТОПЫ: КЛИНИКА ДИАГНОСТИКА, ЛЕЧЕНИЕ»
Предисловие
I. ОБЩАЯ ЧАСТЬ
Артрозы (остеоартрозы, деформирующие остеоартрозы) являются наиболее распространенными заболеваниями суставов и поэтому имеют исключительно большое значение, частота их увеличивается с возрастом. Артрозы наблюдаются у 87 % женщин и у 83 % мужчин в возрасте 55–64 лет. В зависимости от отсутствия или наличия предшествующей патологии суставов артрозы делятся на первичные и вторичные. К первичным относятся формы, начинающиеся без заметной причины (в возрасте старше 40 лет) в не измененном до тех пор суставном хряще. Они обычно поражают многие суставы одновременно, т. е. являются полиартикулярными. Вторичные артрозы развиваются в любом возрасте вследствие травмы, сосудистых нарушений, аномалий статики, артрита, асептического некроза кости, врожденной дисплазии и поражают лишь один или несколько суставов.Глава 1 Этиология и патогенз артроза
Артроз уже не считается простым следствием старения и дегенерации суставного хряща. Скорее его причиной являются активные процессы не только деструктивного, но и репаративного характера. Возможно даже, что это не единая болезнь, а целая группа отдельных заболеваний со сходными признаками. В настоящее время принят полиэтиологический подход к происхождению заболевания и принято говорить не о конкретных причинах, а о факторах риска развития артроза. Эти факторы можно условно разделить на три основные группы: • Генетические факторы: а) пол (женщины болеют чаще); б) наследственные нарушения коллагена 2 (синдром Стиклера); в) мутации гена коллагена 2; г) другая наследственная патология костей и суставов; д) этническая принадлежность индивидуума. • Негенетические факторы: а) пожилой возраст; б) избыточная масса тела; в) состояние менопаузы; г) нарушение развития (дисплазия) или приобретенные заболевания костей и суставов; д) хирургическое вмешательство на суставах. • Факторы окружающей среды: а) физические нагрузки, связанные с трудовой деятельностью; б) травматизация суставов; в) активный досуг и/или занятия спортом.Внимание! Оздоровительный бег к повышению риска, как установлено, не приводит.Артроз обычно считается заболеванием суставного хряща, хотя изменения, затрагивающие подлежащую кость, также играют определенную роль. Вместе с тем, достоверно неизвестно, где первоначально возникают нарушения при артрозе — в хряще или кости. Ведь морфологическими исследованиями установлено, что активные клетки, обеспечивающие рост хряща, находятся ближе к его поверхности. Следовательно, стимулирующий к росту фактор исходит из контактирующей кости, ее давления. Суставной хрящ способен выполнить две основные функции: 1. Ослабление нагрузки на подлежащую кость при воздействии механических факторов. 2. Обеспечение скольжения суставных поверхностей при движении благодаря уникальному строению хряща. В основе морфологических изменений при артрозе лежат прогрессирующие дистрофические и некробиотические процессы в суставном хряще, сопровождающиеся деформацией сочленовных поверхностей костей. Отсюда наиболее распространенный термин — деформирующий артроз. Первым признаком дегенерации суставного хряща является разволокнение суставной поверхности и утрата гладкости. Если хрящ подвергается давлению, большую защитную роль играет система волокон, которая благодаря своей структуре держит вместе вещество, смещающееся при давлении. Главную роль при движении играет сочетание давления и трения. Суставной хрящ всегда должен обеспечивать возможность гладкого движения без каких-либо трений. Хрящ выравнивает довольно грубую неравномерность изгиба костей и должен уменьшать силу толчка, возникающую при движении. Это возможно благодаря сжимаемости и упругости хряща, так как после прекращения движения он снова приобретает первоначальную форму и поверхность. При взаимном сдавливании двух упругих поверхностей хрящей на соприкасающихся участках хрящевой поверхности возникает изменение их формы на местах самого плотного соприкасания. Изменение формы в точках соприкосновения возникает под воздействием динамической силы давления и уменьшает действие толчка, возникающего при движении. Изменение формы способствует уменьшению трения, возникающего при соприкосновении, потому что в процессе движения сдавливаются все новые участки поверхности, а на освободившихся от давления участках хрящ приобретает свою прежнюю форму. Такое изменение формы хряща возможно благодаря сплющиванию хондронов, ограниченных волокнами, так как после освобождения от давления под воздействием силы напряжения внутренней жидкости сплющенные элементы снова приобретают свою прежнюю форму. Суставы и их отдельные элементы обладают различной упругостью. Суставные впадины мягче, чем суставные головки. Длительное давление приводит к уменьшению упругости хряща, а суммирование небольших давлений может оказать вредное воздействие. Вредным может быть в основном: а) постоянное давление без сотрясения; б) давление на небольшой участок. Любое изменение структуры хряща приводит к уменьшению упругости.
Внимание! Самой опасной точкой является место, на которое действует большая механическая сила.Из всех видов ненормальных давлений хрящ хуже всего переносит постоянное давление, которое замедляет его рост, тогда как периодическое давление способствует росту хряща. Толщина хряща у человека в среднем варьирует между 0,2–0,6 мм. Одни исследователи считают, что толщина хряща зависит от нагрузки, другие утверждают, что от конгруэнтности (совпадения) суставных поверхностей. В значительной степени толщина хряща зависит и от соотношения давления и трения. Чем большему трению подвергается хрящ, тем он толще. Если хрящ перестает соприкасаться с противоположной суставной поверхностью, происходит его дегенерация, как это бывает при контрактурах или вывихах. В хрящевой ткани хондроциты встроены в матрикс, состоящий из волокон, коллагена и аморфных протеогликанов. В нормальном хряще процесс синтеза хондроцитами коллагена, протеогликанов и их деградация уравновешены в количественном и временном аспектах. Недостаточный синтез или усиленный катаболизм этих составляющих, обоих вместе или каждого в отдельности, и приводят к развитию артроза. В поверхностных слоях хряща появляются трещины, затем — изъязвления. Происходит сначала истончение хряща, потом — частичное или полное «обнажение» субхондральной кости. Она теряет способность противостоять нагрузке и подвергается вторичным изменениям в виде субхондрального остеосклероза и остеофитов (см. схему 1.1). Возможны компенсированный вариант без реактивного синовита и декомпенсированный с признаками вторичного реактивного синовита и в сочетании с поражениями сердечно-сосудистой системы (атеросклероз, гипертоническая болезнь), в климактерическом периоде и др.
Схема 1.1. Развитие деформирующего артроза

Глава 2 Клинико-рентгенологическая картина заболевания
2.1. Клинико-рентгенологическая картина заболевания
Важной чертой артроза является несоответствие между морфологическими изменениями в суставах, наблюдаемыми на рентгенограммах, и клиническими проявлениями болезни. Иногда при незначительных рентгенологических изменениях отмечаются сильные боли и ограничение подвижности. В других случаях при значительных изменениях клинические симптомы оказываются весьма умеренными. Это зависит от нескольких причин: • Суставной хрящ полностью лишен сосудов и нервов; поэтому его поражение не дает симптомов до тех пор, пока патологический процесс не выходит за пределы самого хряща. • Синовиальная мембрана, суставная капсула, сухожилия и мышцы, имеющие многочисленные нервные рецепторы, воспринимающие боль, не во всех суставах поражаются в одно и то же время и в той же степени. • Не у всех больных артроз развивается одинаково быстро: чем медленнее он начинается и протекает, тем менее выражены клинические симптомы, так как организм успевает использовать все компенсаторные механизмы. Суставные симптомы артроза складываются из болей, чувства скованности, быстрого утомления, тугоподвижности, деформаций, хруста и др. Боли обычно тупые, они непостоянны, усиливаются в холодную и сырую погоду, после длительной нагрузки (например, к вечеру) и при начальных движениях после состояния покоя (так называемые «стартовые боли»). В пожилом возрасте вместо болей отмечаются лишь ломота и чувство тяжести в костях и суставах. Это ощущение весьма близко к чувству скованности при ревматоидном артрите, но отличается кратковременностью и малой интенсивностью. Истинное ограничение подвижности при артрозе наблюдается редко, чаще речь идет о тугоподвижности и быстрой утомляемости суставов. Все эти симптомы обусловлены нарушением конгруэнтности суставных поверхностей, изменениями (утолщением, кальцинозом, склерозом) в суставной капсуле, сухожилиях и других мягких тканях и спазмом мышц. Деформации суставов лучше всего заметны в дистальных межфаланговых суставах рук и обусловлены костными разрастаниями, а не набуханием мягких тканей, как при артритах. Причиной хруста суставов являются неровности суставных поверхностей, известковые отложения и склероз мягких тканей. В отличие от мелкого, крепитирующего хруста при синовитах для артроза характерен грубый хруст. Клинико-рентгенологически можно выделить три стадии в течение артроза: Первая стадия характеризуется незначительными изменениями, происходит едва заметное сужение суставной щели, особенно в местах наибольшей функциональной нагрузки; появляются незначительные костные разрастания, преимущественно по краям впадины сустава. Вторая стадия отличается более выраженными изменениями. Сужение суставной щели становится хорошо видимым; параллельно с изменениями суставной щели определяется перестройка суставных поверхностей. Поверхности эпифизов костей деформируются, уплощаются и становятся неровными; костные разрастания достигают значительных размеров и приводят к деформации суставных концов костей. На характер деформации суставных концов костей влияет и статикофункциональная нагрузка на определенный сегмент конечности, в результате чего меняется конфигурация не только головки, но и впадины сустава. Деформация суставных поверхностей сопровождается нарушением конгруэнтности, вплоть до развития подвывихов и вывихов в суставе. Нарушение взаимоотношений между суставными отделами конечностей влечет за собой перераспределение линий статико-функциональных нагрузок, что, в свою очередь, ведет к развитию деформации по типу дугообразного искривления костей и т. д. В третьей стадии развития процесса наступают изменения в более глубоких участках костей, сопровождающихся склерозом субхондральной костной ткани. Кроме того, выявляются разной величины очаги кистозной перестройки, которые при расположении в краевых субхондральных отделах костей образуют узуры, напоминающие туберкулезное поражение. Кроме перечисленных общих клинических и рентгенологических симптомов, артроз отдельных суставов имеет дополнительные особенности: • Артроз дистальных межфаланговых суставов пальцев кисти (геберденовские узелки) представляет собой одну из наиболее частых локализаций первичного артроза, обычно поражает женщин, особенно в климактерическом и постклимактерическом периодах. Геберденовские узелки считаются ранним проявлением первичного генетически обусловленного полиартроза, который одновременно связывают с перегрузкой дистальных межфаланговых суставов мелкой и напряженной работой. Лишь в поздние сроки появляются небольшие боли, обычно при смене погоды, небольшая болезненность при пальпации и образуются заметные возвышения по обеим сторонам тыльной поверхности дистальных межфаланговых суставов. На рентгенограмме отмечаются сужение суставных щелей, неровность суставных поверхностей, подхрящевой склероз и боковые остеофиты. • Артроз проксимальных межфаланговых суставов пальцев кисти. Узелки Бушара встречаются значительно реже, чем геберденовские узелки, но по своей клинической и рентгенологической картине от последних почти не отличается. Как правило, узелки Бушара появляются у лиц, имеющих геберденовские узелки. Это помогает отличить их от ревматоидного артрита, при котором очень часто поражаются проксимальные межфаланговые и пястно-фаланговые суставы раздельно или совместно. Кроме того, деформация сустава при узелках Бушара обусловлена не утолщением мягких тканей (как при артритах), а твердыми костными разрастаниями. • Артроз запястно-пястного сустава I пальца (ризартроз большого пальца) встречается примерно с такой же частотой, как и геберденовские узелки. При этом оба поражения могут быть одновременно. Причиной ризартроза является микротравматизация. Клинико-рентгенологическая картина — такая же, как при артрозе двух предшествующих локализаций (рис. 2.1).

Рис. 2.1. Поражение суставов кисти: 1 — полиартрит; 2 — узелок Бушара; 3 — узелок Гебердена; 4 — ризатроз.
Диагноз любой формы артроза ставят на основании рентгенологических, клинических и лабораторных данных. 1. Диагностические критерии остеоартроза Американской коллегии ревматологов: Боль или утренняя скованность в мелких суставах кисти + наличие трех или четырех следующих признаков: • Разрастание твердых тканей более чем одного из десяти следующих суставов: а) второй и третий дистальные межфаланговые суставы обеих кистей; б) второй и третий проксимальные межфаланговые суставы обеих кистей; в) первые запястно-пястные суставы обеих кистей. • Разрастание твердых тканей более чем одного из десяти дистальных межфаланговых суставов. • Наличие отека не более чем в двух пястно-фаланговых суставах. • Деформация, по крайней мере, одного из десяти суставов, перечисленных выше. Анамнез и всестороннее обследование больного помогают определить форму артроза, причину его развития, давность и тяжесть заболевания, сопутствующие болезни и др. 2. При постановке диагноза артроза можно ориентироваться и на критерии диагноза (основные и дополнительные) по данным других авторов (табл. 2.1).
Таблица 2.1 Диагностические критерии артроза (по Л.И. Беневоленской и да., 1993)
Клинические критерии ∙ Рентгенологические критерии 1. Боли в суставах, возникающие к концу дня и (или) в первую половину ночи ∙ 1. Сужение суставной щели 2. Боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое ∙ 2. Остеосклероз 3. Деформация суставов за счет костных разрастаний (включая узелки Гебердена и Бушара) ∙ 3. ОстеофитыПримечание: критерии 1–2 — основные; критерии 3 — дополнительные. Для постановки диагноза артроза наличие первых двух клинических и рентгенологических критериев обязательно.
Дифференцировать артроз при частых рецидивах синовита приходится с ревматоидным артритом. Дифференциально-диагностические признаки этих заболеваний приведены в таблице 2.2.
Таблица 2.2 Дифференциально-диагностические признаки ревматоидного артрита и артроза (по Н.Н.Боровикову, 1999)
Признаки ∙ Ревматоидный артрит ∙ Артроз Возраст ∙ Преимущественно до 50 лет ∙ Старше 50 лет Конституция ∙ Чаще астеническая ∙ Чаще гиперстеническая Начало заболевания ∙ Острое, подострое ∙ Постепенное Поражены межфаланговые суставы ∙ Проксимальные ∙ Дистальные Утренняя скованность ∙ Не менее часа ∙ Кратковременная или отсутствует Воспалительные явления ∙ Стойкие, составляют сущность заболевания ∙ Отсутствуют или нестойкие (синовит реактивный) Температура тела ∙ Чаще субфебрильная ∙ Нормальная Увеличение СОЭ ∙ Стойкое и значительное ∙ Отсутствует С-реактивный белок ∙ Определяется ∙ Отсутствует Ревматоидный фактор ∙ Появляется у 80–85 % больных спустя 6-12 мес. от начала ∙ Отсутствует Рентгенологические изменения ∙ Отсутствуют вначале, позже — остеопороз, костные эрозии ∙ Уже в ранней стадии сужение суставной щели, субхондральный склероз, остеофиты
2.2. Методы исследования
Исследование суставов В единой двигательной системе позвоночник и суставы конечностей тесно связаны функционально и взаимно влияют друг на друга. Одна из основных ошибок — считать артроз, даже если он поражает единственный сустав, чисто локальным заболеванием и при лечении уделять внимание только больному суставу. Необходимо всегда пытаться выявить функциональные нарушения на более высоком уровне двигательной системы: они-то и являются основной причиной как нарушения движений, так и артроза в пораженном суставе. Так, например, невозможно успешно вылечить артроз коленного сустава, если не обнаружено блокирование крестцово-подвздошного сустава, а это блокирование долго не устраняется, если не выявить укорочения ноги, в свою очередь, являющегося следствием плоскостопия (Левит К. и др., 1993). Исследование суставов всегда предусматривает оценку активного, пассивного движения и движения с преодолением дозированного сопротивления, потому что мышечные нарушения встречаются в этой области чаще, чем на позвоночнике. Активные движения — естественный результат активной мышечной функции и пассивной подвижности суставов, и соответственно этому каждое ограничение произвольного движения следует рассматривать с точки зрения мышечного и суставного факторов. Пассивные движения, при выполнении которых необходимо различать собственно пассивные функциональные движения и суставную игру (joint play). При ограничении функциональных движений необходимо различать помехи, влияющие на функцию сустава извне (например, повреждение мышцы) и собственно суставные нарушения внутри суставной капсулы (в полости сустава). Каждый сустав имеет свою характерную модель повреждения, играющую роль в диагностике. От анатомической формы суставов зависят пассивные движения. При внутрисуставном заболевании пределы активного и пассивного движений обычно приблизительно одинаковы. Ограниченная подвижность сустава может быть обратимой или постоянной. Обратимое ограничение может быть обусловлено: • Мышечным напряжением, вызванным страхом или болью. • Застоем в периартикулярной волокнистой ткани, исчезающим при повторных движениях. • Внутрисуставным выпотом и синовитом. • Блокадой сустава вследствие наличия свободных тел в суставе из-за дефектов или разрушения мениска или неправильного положения сухожилий. • Разрастанием волокнистой ткани, обуславливающим возникновение внутрисуставных и внесуставных спаек, теносиновитом или контрактурой мышц, фасций и сухожилий. Постоянная ограниченность подвижности может быть вызвана как внутри-, так и внесуставными причинами. Первое включает фиброзный или костный анкилоз, разрушение суставных поверхностей, подвывих или соприкосновение остеофитов. Внесуставными причинами могут служить уплотнение суставной капсулы или контрактура фасций или сухожилий (рис. 2.2).

Рис. 2.2. Изменения периартикулярных тканей: А — нормальная функция сустава. Б — паталогические изменения в суставе. Компрессия возникает за счет: изменения мышц (а); суставной капсулы (б), хряща (в).
Проходящие в области сустава мышцы определяют объем активных движений. Так, например, в пястно-фаланговых суставах была бы возможна, кроме сгибания, разгибания, отведения и приведения, и ротация, если бы имелись ротационные мышцы. Во время функциональных движений поверхности сустава скользят относительно друг друга, и это скольжение можно имитировать пассивно. В этих суставах происходит тыльно-ладонные и луче-локтевые параллельные смещения и, кроме того, возможна дистракция. Эти небольшие функциональные движения получили название «суставной игры». Эти маленькие движения скольжения имеют основополагающее значение, их свободная игра является условием нормальной функции суставов (рис. 2.3).

Рис. 2.3. Значение «игры суставов» (Левит К. и др., 1993): а — скользящая игра суставов как условие функционального движения сустава; б — нарушение скольжения может привести к травматизации сустава при пассивном вынужденном положении.
Исследование мышечной системы Рефлекторные нарушения мышц относятся к клиническим признакам сегментарных нарушений и имеют большое значение для восстановительной терапии. Они исследуются одновременно с соответствующими сегментами конечностей. Известно, что определенные мышцы находятся в тесной функциональной и рефлекторной связи с соответствующим суставом. При нарушении этих суставов мышцы реагируют торможением или спазмом, и тогда в местах их прикрепления, на сухожилиях или периосте и т. д. возникают болевые точки (так называемая миофасциальная боль). Они имеют такое большое диагностическое и терапевтическое значение, потому что, несмотря на свое рефлекторное происхождение, могут поддерживать рефлекторные нарушения как «возмущающие точки» или «точки кристаллизации» (Левит К. и др., 1993). Характерные изменения мышц — локальный спазм и миелогелез. • Спазм всегда интенсивно болезнен, так что пациент при пальпации или массаже, выполнении физических упражнений не может удержаться от защитного движения. • Миогелез не так болезнен и поддается воздействию различных средств восстановительной терапии. В норме мышцы не содержат триггерных точек (ТТ), в них нет уплотненных тяжей, они не болезненны при пальпации, не дают судорожных реакций и не отражают боль при сдавлении. Триггерные точки могут сформироваться у человека любого возраста и пола. Миофасциальная боль, отраженная из определенной мышцы, имеет специфическую для этой мышцы зону распределения (паттерн). Спонтанная боль редко локализуется в ТТ, ответственных за нее. Боль, отраженная от миофасциальных ТТ, носит несегментарный характер. Она не распределяется в соответствии со знакомыми неврологическими зонами или с зонами болевой иррадиации от висцеральных органов (Тревелл Дж. Г. и др., 1989). При осмотре пациента следует обратить внимание на следующие признаки: • При наличии активных ТТ в мышце ее активное или пассивное растяжение вызывает усиление боли. • Движение, связанное с растяжением пораженной мышцы, ограничено; при попытке увеличить объем этого движения появляется сильная боль. • Боль усиливается при преодолении сокращающейся мышцей силы внешнего сопротивления. Этот эффект ТТ наиболее выражен в том случае, если перед изометрическим сокращением мышца была в пассивном состоянии. • Максимальная сократительная сила пораженной мышцы ослаблена. Слабость мышцы не связана с гипотрофией ее или болью. • В зоне отраженной от миофасциальных ТТ боли наблюдаются глубокая болезненность и нарушение чувствительности. • При пальпации выявляется напряженность мышечных волокон, находящихся в непосредственной близости от ТТ. • Триггерная точка при пальпации ощущается как четко ограниченная область с острой болезненностью, которая значительно менее выражена в нескольких миллиметрах от границы этой точки. • Нажатие пальцем на активную ТТ обычно вызывает «симптом прыжка». • Щипковая пальпация проявляется локальным судорожным ответом. Наиболее легко этот ответ можно получить у пораженных поверхностных мышц. • Умеренное непрерывное давление на довольно раздражимую ТТ усиливает боль в зоне отраженной боли. Миофасциальные ТТ могут формироваться и после острого растяжения связок, например, пястно-фалангового сустава и сустава большого пальца, отражая боль при глубокой пальпации. При осмотре оцениваются контуры, конфигурация мышц, устанавливается наличие гипо- или гипертрофии, рубцов и т. д. Затем определяется изменение контуров и объема мышц в условиях движения в соответствующем суставе. При оценке состояния скелетных мышц, наряду с визуальным, необходимо их кинестезическое исследование. Пальпация вначале проводится без значительного усилия, последовательно переходя с одного участка мышцы на другой. Затем подушечки пальцев мягко погружаются в мышцу. Одновременно пальпируются симметричные участки мышц. Кинестезическое исследование позволяет определить тонус мышц, гипотрофию, количество пальпируемых болезненных триггерных пунктов и т. д. (табл. 2.3).
Таблица 2.3 Исследование мышечной системы (по Салихову И.Г. и др., 1987)
Состояние мышц ∙ Баллы 1. Тонус мышц Палец легко погружается в мышцу ∙ 1 Для погружения требуется определенное усилие ∙ 2 Мышца каменистой плотности ∙ 3 2. Гипотрофия мышц Гипотрофия околосуставных мышц ∙ 1 Гипотрофия всей конечности ∙ 2 Распространяется и на все туловище ∙ 3 3. Количество узелков миофиброза В мышце определяется 1–2 узелка ∙ 1 В мышце пальпируется 3–4 узелка ∙ 2 В мышце пальпируется больше 4 узелков ∙ 3 4. Болезненность мышц При пальпации пациент говорит о наличии боли ∙ 1 Ответ на пальпацию мимической реакцией ∙ 2 Ответ на пальпацию двигательной реакцией ∙ 3 5. Продолжительность болезненности Болезненность прекращается сразу ∙ 1 Болезненность продолжается до 1 мин ∙ 2 Болезненность продолжается больше 1 мин ∙ 3 6. Степень иррадиации боли при пальпации Болезненность локализуется на месте пальпации ∙ 1 Болезненность распространяется на рядом расположенные ткани ∙ 2 Болезненность распространяется на отдаленные области ∙ 3
Для правильного проведения исследования мышц необходимо соблюдать следующие условия (Хабиров Ф.А. и др., 1995): • движение необходимо исследовать в полном объеме, а не начало или конец; • движение должно проводиться равномерно одинаково и медленно; • необходима достаточная фиксация конечности; • сопротивление рук врача должно быть в процессе всего движения и оно не должно оказываться через два сустава; • при определении мышечной силы не следует использовать слишком большое усилие, а наоборот, постепенно ослаблять его, чтобы выявить даже незначительное понижение силы. Сила мышц определяется противодействием их сокращению. Противодействие осуществляется в режиме изометрического сокращения, при котором напряжение мышцы нарастает без изменения (укорочения) ее длины. Мышечная сила оценивается по шестибалльной системе: 5 баллов (нормальная) — мышца обладает хорошей двигательной сократимостью (100 % от нормы), может преодолеть значительное внешнее сопротивление; 4 балла (хорошая) — мышца может преодолевать внешнее сопротивление средней силы при сохранении движений в полном объеме (соответствует 75 % нормальной мышечной силы); 3 балла (слабая) — мышца осуществляет активное движение в полном объеме при действии силы тяжести конечности (соответствует около 50 % нормальной мышечной силы); пациент дополнительного сопротивления не оказывает; 2 балла (очень слабая) — полный объем движений возможен только после устранения силы тяжести (конечность помещается на опору); мышца не может преодолеть сопротивление массы сегмента (сохраняется ориентировочно 25 % нормальной мышечной силы); 1 балл («след») — сохранность шевеления с едва заметным напряжением мышцы (соответствует около 10 % мышечной силы); 0 баллов — при попытке двигательного акта нет ни малейшего сокращения мышцы.
2.3. Прочие важные клинические признаки
К ним относятся изменения температуры и цвета кожи в области сустава, крепитация и деформация сустава. • Повышение температуры и покраснение кожных покровов — признаки непостоянные и могут быть или отсутствовать при суставном синовите. • Крепитация — ощущаемое (на слух или пальпацию) щелканье или хруст в суставах при движении. Крепитация может сопровождаться болью и возникать, когда деформированные суставные или внесуставные поверхности трутся одна о другую при активном движении или при нажатии рукой во время исследования. Внутрисуставную крепитацию следует отличать от шума, вызываемого скольжением связок или сухожилий по костной поверхности при движении. • Деформация может иметь вид костного утолщения, подвывиха в суставе, контрактуры и анкилоза в ненормальных положениях.
Глава 3 Лечение остеоартроза средствами физической реабилитации
Средства физической реабилитации — физические упражнения, массаж, пассивная гимнастика (мануальная терапия), трудовые процессы, организация всего двигательного режима больных, а также физиотерапевтические процедуры — стали неотъемлемыми компонентами лечебного процесса, восстановительного лечения во всех лечебно-профилактических учреждениях и реабилитационных центрах. Практически средства физической реабилитации — это прежде всего терапия регуляторных механизмов, использующая наиболее адекватные биологические пути мобилизации собственных приспособительных, защитных и компенсаторных свойств организма для ликвидации патологического процесса. Вместе с двигательной доминантой восстанавливается и поддерживается здоровье. Активный двигательный режим и положительные эмоции служат источником энергии для самозащиты организма на всех уровнях его жизнедеятельности как в норме, так и при патологии. Положительный эффект, который наблюдается при использовании средств физической реабилитации у больных, является результатом оптимальной тренировки всего организма. Принципы и механизмы развития тренированности совершенно одинаковы как в норме, так и при патологии. Можно говорить лишь о количественном выражении, уровне и объеме тренированности: тренировка в спорте ставит задачи максимального повышения функциональных возможностей организма, отдельных его систем и органов, а при назначении средств физической реабилитации решаются задачи дозированной тренировки, повышающей функциональное состояние больного до уровня здорового человека. Совершенствование методических подходов к использованию средств функциональной терапии и разработка новых методов лечения позволили сформулировать следующие принципы восстановительного лечения больных остеоартрозом (Героева И.Б., 2001): • Необходимо комплексное использование средств физической реабилитации с учетом механизмов их терапевтического воздействия и патогенетической направленности. • Последовательное решение лечебных задач в соответствии с этапом лечения: а) уменьшение болевого синдрома, расслабление околосуставных мышц и улучшение условий кровообращения в периартикулярных тканях на первом этапе; б) укрепление околосуставных мышц и увеличение объема движений в пораженных суставах на втором этапе. • Дифференцированное использование средств физической реабилитации в зависимости от этапа лечения, стадии патологического процесса и степени статодинамических нарушений. • Сочетание функциональной и медикаментозной терапии с использованием хондропротекторов, витаминотерапии и препаратов, улучшающих периферическое кровообращение и микроциркуляцию.3.1. Мобилизационная и манипуляционная терапия
Мобилизационная и манипуляционная техника направлена на ликвидацию выявленного при «игре суставов» ограничения подвижности в том или ином суставе и включает в себя специальные целенаправленные приемы, устраняющие напряжение в мышцах, связках, капсулах, суставах, улучшающие кровообращение в зоне пораженного сустава. В манипуляционной технике учитывают два основных варианта движений в суставе: а) перемещение суставных поверхностей, направленных на сближение поверхностей (техника Микменера); б) перемещение суставных поверхностей, направленных на отдаление их друг от друга — дистракция (техника Гегелхантера). Мобилизация — это пассивные, мягкие, повторяющиеся движения, которые чаще всего используются при «игре суставов» (рис. 3.1).

Рис. 3.1. Схема по Kaltenbom: направления лечебного воздействия, соответствующие форме суставных поверхностей, взаимозависимости функционального движения и направления скольжения в суставе с учетом формы дистального партнера, выпуклой (вверху) или вогнутой (внизу): а — лечение; б — фиксация; в — мобилизация.
Мануальную терапию рекомендуется проводить только при функциональных изменениях в суставах. Различают гипомобильный и гипермобильный сустав, т. е. подвижность в суставе может быть понижена или повышена. Гипомобильность сустава выражается прежде всего в болевых ощущениях и невозможности полноценного движения в бытовых или производственных процессах. В гипермобильном суставе связочный аппарат чрезмерно растянут. В связи с этим при лечении нецелесообразно допускать дальнейшее перерастяжение связок и периартикулярных тканей и назначать курсовое лечение мануальной терапии. Основные принципы лечения (по А.Б.Сителю, 1998): 1. Воздействие на экстрасуставные структуры, прежде всего мышцы. Известно, что мышечная система всегда отражает состояние сустава, именно от сустава и его составных частей — связок, хряща, синовиальных мембран и капсулы — идет поток патологической афферентной импульсации к мышцам. В первую очередь она влияет на те мышцы, которые окружают сустав, вызывая в них спазм или растяжение. Поэтому перед проведением процедуры необходимо расслабить спазмированные мышцы. Для расслабления спазмированных мышц применяют следующие приемы: а) места прикрепления мышцы приближают друг к другу и одновременно оказывают сильный и глубокий нажим на высшую точку брюшка мышцы. Давление на брюшко мышцы проводят I или II пальцем кисти и осуществляют до тех пор, пока рука не почувствует постепенного расслабления мышцы; б) увеличение расстояния между местами прикрепления мышцы комбинируют с многократными движениями мышечного брюшка перпендикулярно к направлению волокон. Этот прием можно применять при умеренно спазмированной мышце, так как растягивание сильно спазмированной мышцы приводит к дальнейшему спазму и, возможно, судорогам; в) метод растирания применяют при хронически спазмированных мышцах, в которых уже наблюдаются явления фиброза; г) метод постизометрического расслабления мышц (ПИР) основан на реципрокном физиологическом напряжении и расслаблении мышц синергистов (агонистов) и антагонистов. Мышцы-сгибатели и мышцы-разгибатели расположены по обе стороны оси сустава, при этом установлено, что разгибатели находятся в состоянии расслабления при сокращении мышц-сгибателей, и отсюда возникает возможность осуществления движения. Это явление, названное реципрокной иннервацией, осуществляется автоматически. Постизометрическое расслабление мышц осуществляется всегда в позиции, противоположной движению, объем которого необходимо увеличить; используется, как правило, перед мобилизацией. Движение выполняется при легком сопротивлении в направлении, противоположном движению. Например, если необходимо увеличить объем сгибания, прием проводят против легкого сопротивления разгибанию. Достигнув максимального объема разгибания (при сопротивлении), мышца выдерживается в изометрическом напряжении в течение 7-10 с, затем дается команда расслабиться; д) мобилизационное расслабление мышц основано на том, что при осуществлении мышцами определенного движения 1-я фаза их сокращения всегда изометрична. Как только мышечное напряжение и сопротивление сравниваются, то в зависимости от конкретной роли данной мышцы при движении следующая фаза сокращения может быть концентрической, эксцентрической или остаться изометрической; е) мышечное расслабление в сторону ограничения подвижности сустава основано на том, что предел пассивных движений в суставах всегда больше предела активных; ж) мышечная релаксация должна сочетаться с дыхательными движениями или с движениями глазных яблок в сторону спазмированной мышцы. 2. Пассивное восстановление объема движений. Применяют его с целью растяжения приращенной капсулы к суставной поверхности. Движения выполняются медленно и ритмично, при этом целесообразны приемы продольного вытяжения. 3. Мобилизация сустава — это максимальное сопоставление сочленения до крайнего положения. Мобилизацию проводят с помощью пружинящих движений. Всегда следует проводить мобилизацию одной части сустава и фиксацию другой. 4. Принцип направленного удара — в мануальной терапии используют с целью изменения положения сустава конечности по отношению к выше- или нижележащему сегменту. Вначале расслабляют периартикулярные ткани, затем пациенту придается такое положение, чтобы суставная капсула пораженного сустава находилась в легком напряжении (при этом необходимо идти почти до упора перед проведением толчка). Далее в этой позиции, не меняя положения, с учетом правильного направления выбирают скорость и амплитуду удара в области сустава и проводят манипуляцию по типу «заклепывающий удар молотка по гвоздю» или «метод сдвигания одного кирпича внутри стопки кирпичей, когда не сдвигают другие кирпичи». 5. Пациент должен находиться в расслабленном состоянии таким образом, чтобы было удобно выполнять фиксацию одной части сустава, на которой проводится манипуляция. 6. Умение врача чувствовать кончиками пальцев степень напряжения активно двигающейся мышцы, по которому он может достаточно точно определить амплитуду («момент») движения сустава (tissue tension). Квалифицированной в мануальной терапии манипуляцией считается такая, когда: а) удобно выбрано и.п. пациента и врача; б) правильно проведена мобилизация сустава «почти до упора»; в) обеспечена профилактическая иммобилизация соседних суставов с комбинацией сгибания, разгибания иротации и сама мобилизация объединена в одно циклическое движение. 7. Использование минимума силы, которое необходимо для достижения поставленной цели. При лечении пораженных суставов происходит восстановление не только активных, но и пассивных движений. Только проверка объема движений с помощью исследования пассивных движений может дать врачу полную информацию о двигательной сфере пациента (Попелянский Я.Ю., 1989; Веселовский В.П., 2000; Ситель А.Б., 1998 и др.). Мобилизация и манипуляция на суставах кисти осуществляются последовательно в соответствии с «суставной игрой».
3.2. Лечебная физическая культура
Лечебная физическая культура (ЛФК) — метод лечения, использующий средства физической культуры с лечебно-профилактической целью для восстановления здоровья и трудоспособности больного, предупреждения осложнений и последствий патологического процесса. К основным положительным особенностям метода ЛФК относятся: • Глубокая биологичность и адекватность. • Универсальность, т. е. широкий спектр действия — нет ни одного органа, который не реагировал бы на движение. Широкий диапазон ЛФК обеспечивается многогранностью ее механизмов действия, включающих все уровни центральной нервной системы, эндокринные и гуморальные факторы. • Отсутствие отрицательного побочного действия (при правильной дозировке нагрузки и рациональной методике занятий). • Возможность длительного применения, которое не имеет ограничений, переходя из лечебного в профилактическое и общеоздоровительное. Исходным для правильного понимания терапевтического действия средств ЛФК стал принцип кинезофилии, негативным отражением которой является гипокинезия. При многих заболеваниях организм находится в особенно неблагоприятных условиях не только из-за нарушения функций, вызванного патологическим процессом, но и вследствие вынужденной гипокинезии. Она ухудшает состояние больного и часто способствует прогрессированию заболевания. Образуется порочный круг: болезнь ведет к ограничению двигательной активности больного, а это ухудшает течение болезни и т. д. Возникает гипокинезический синдром как вторая болезнь. Широкий диапазон применения средств ЛФК определяется ведущим значением локомоторного аппарата во всей жизнедеятельности человека. Моторная активность — необходимое условие нормального функционирования и совершенствования всех важнейших систем организма. Моторный анализатор структурно связан с высшими вегетативными центрами посредством разнообразных путей и уровней нервной системы (пирамидные, экстрапирамидные пути, ретикулярная формация и др.). Выключение этих связей — функциональное или морфологическое — приводит к разрегулированию моторно-висцеральных соотношений и возникновению патологии как в моторной, так и вегетативной сферах организма (Могендович М.Р., 1972). Стимулирующее влияние ЛФК на больного осуществляется рефлекторным механизмом как основным. Это влияние складывается из тренирующего и трофического. Любая рефлекторная реакция начинается с раздражения рецептора. На органы и системы организма влияют три группы: экстероцепторы, проприоцепторы и интероцепторы. Главнейшим регулятором при ЛФК является проприоцепция (кинестезия). Вызываемые ею моторно-висцеральные рефлексы имеют как безусловную, так и условно-рефлекторную природу. В процессе занятий ЛФК формируется новый динамический стереотип, реактивно устраняющий или ослабляющий патологический (неоптимальный) стереотип. Оптимальный динамический стереотип характеризуется доминированием моторики, в восстановлении его и заключается общая задача ЛФК. Проприоцепторы, т. е. моторный анализатор в целом, оказывают большое трофическое значение. Это доказывается как негативным образом — фактом возникновения гипокинезического синдрома при выключении проприоцептивной афферентации, так и позитивным: возникновение проприоцептивных влияний способствует восстановлению нормальных физиологических функций. В этом заключаются и профилактическая роль оптимального двигательного режима в жизни человека, и механизм действия средств ЛФК при многих заболеваниях и повреждениях. Практически ЛФК — это прежде всего терапия регуляторных механизмов, использующая наиболее адекватные биологические пути мобилизации собственных приспособительных, защитных и компенсаторных средств организма для ликвидации патологического процесса. Вместе с двигательной доминантой восстанавливается и поддерживается здоровье (И.Б.Темкин, В.К.Добровольский, В.Н.Мошков). Положительный эффект, который получается от применения средств ЛФК к больным, — это результат оптимальной тренировки всего организма. На основании данных современной физиологии мышечной деятельности сформулированы основные принципы достижения тренированности. Они представляются в следующем виде: • Систематичность, под которой понимаются подбор и расстановка различных средств ЛФК, их дозировка, последовательность и т. п. Система занятий диктуется задачами, которые ставятся перед процессом тренировки. • Регулярность занятий предполагает ритмичное повторение занятий ЛФК и соответственно чередование нагрузок и отдыха. • Длительность. Эффект от применения ЛФК находится в прямой зависимости от длительности занятий. В ЛФК не могут иметь место какие-либо «курсовые» занятия (по аналогии с курсами курортного, физиотерапевтического и медикаментозного лечения). Для получения наилучших результатов больной, начав занятия ЛФК под руководством специалистов по восстановительному лечению в условиях лечебно-профилактического учреждения, обязательно должен продолжать эти занятия самостоятельно в домашних условиях. • Постепенное повышение нагрузки. В процессе тренировки возрастают функциональные возможности и способности организма — параллельно им должна повышаться и нагрузка в занятиях ЛФК. Повышение нагрузки в процессе тренировки — один из путей физического совершенствования организма. • Индивидуализация. При тренировках необходимо учитывать индивидуальные физиологические и психологические особенности конкретно каждого занимающегося, а также и характер и стадию заболевания, возраст больного и его толерантность к нагрузке. Дозированные тренировки в настоящее время применяются почти при всех заболеваниях опорно-двигательного аппарата, обеспечивают высокий и стойкий терапевтический эффект, восстановление или полную нормализацию нарушенных функций и способствуют повышению трудоспособности больных.
3.3. Массаж
Массаж — метод лечения и профилактики заболеваний, представляющий собой совокупность приемов дозированного механического воздействия на различные участки поверхности тела человека, которое производится руками массажиста или (реже) специальными аппаратами. Массаж в рамках комплексного восстановительного лечения заболеваний и повреждений опорно-двигательного аппарата позволяет уменьшить интенсивность лекарственной терапии, особенно болеутоляющих, миорелаксирующих и противоаллергических средств. Массаж хорошо сочетается с физическими упражнениями, рефлексо-, физио- и мануальной терапией. Различают следующие виды массажа: а) гигиенический (общий и локальный); б) лечебный (общий и локальный); в) косметический; г) спортивный д) самомассаж. В лечебно-профилактических учреждениях при заболеваниях или повреждениях опорно-двигательного аппарата (ОДА) чаще всего применяют лечебный массаж, в состав которого составной частью входят следующие виды: • Сегментарно-рефлекторный массаж — один из методов воздействия на рефлекторные зоны кожной поверхности тела. Под воздействием специальных массажных приемов на сегменты спинного мозга возникают так называемые кожновисцеральные (внутренние) рефлексы, вызывающие изменения деятельности внутренних органов и кровообращения в них. Механизм действия сегментарно-рефлекторного массажа заключается в раздражении кожных рецепторов. В зависимости от приемов различают соединительнотканный, периостальный и др. • Точечный массаж является дальнейшим этапом развития лечебного массажа. Он отличается от последнего тем, что при его выполнении механическому воздействию подвергается ограниченный участок кожи — рефлексогенная зона, имеющая связь с определенным органом или системой. Точечный массаж и пальцевое давление (акупрессура) оказывают влияние не только на рефлексогенную зону кожи, но и на подлежащие ткани (подкожную клетчатку, мышцы, надкостницу, нервы, кровеносные и лимфатические сосуды). Чем сильнее воздействие на них, тем больше импульсов поступает в ЦНС и тем мощнее ответная реакция. Данное положение легло в основу управления ответными реакциями — применения возбуждающего и успокаивающего (тормозного) метода точечного массажа и акупрессуры. Точечный массаж и акупрессуру следует сочетать с общим (лечебным) массажем, физическими упражнениями и элементами мануальной терапии для закрепления полученных положительных результатов. На мышечную систему массаж оказывает общеукрепляющее воздействие. Под влиянием массажа повышаются тонус и эластичность мышц, улучшается их сократительная функция, возрастают сила и работоспособность. Благотворно сказывается массаж на функции суставов и сухожильно-связочного аппарата. Под влиянием массажа увеличиваются эластичность и подвижность связочного аппарата, улучшается кровоснабжение сустава и периартикулярных тканей, ускоряется рассасывание суставного выпота, укрепляется капсульно-связочный аппарат, улучшается подвижность в суставе. Способы выполнения массажа. В зависимости от того, чем выполняют массаж — руками или аппаратом, различают аппаратный и ручной массаж. Сочетанное их применение называется комбинированным массажем. Техника выполнения массажа. Воздействие на поверхность тела осуществляется различными способами (специальными приемами). Каждый такой прием выполняется в определенной последовательности и вызывает различные изменения в нервной, мышечной и других системах. Каждый организм по-своему реагирует на них. Проявления зависят от пола, возраста и функционального состояния пациента. В зависимости от используемых приемов, их силы и длительности воздействия можно получить тонизирующий или успокаивающий эффект. На схеме 3.1 представлены основные массажные приемы и реакция организма пациента на их применение.
Схема 3.1. Массажные приемы и реакция организма на их применение кожи, тромбоз, значительное варикозное расширение вен с трофическими нарушениями, наклонность к кровотечениям и др.
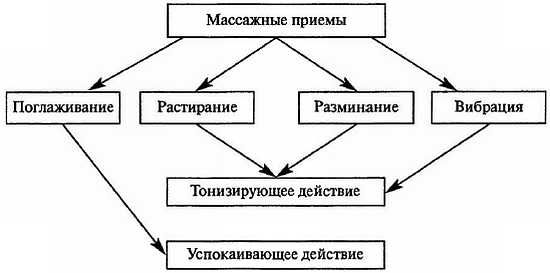
Противопоказания к назначению массажа: острые лихорадочные состояния, высокая температура тела, острый воспалительный процесс, гнойные процессы любой локализации, различные заболевания
3.4. Механотерапия
Механотерапия — форма ЛФК, основным содержанием которой являются дозированные, ритмически повторяемые физические упражнения на специальных аппаратах или приборах с целью восстановления подвижности в суставах (аппараты маятникового типа), облегчения движений и укрепления мышц (аппараты блокового типа), повышения общей работоспособности (тренажеры). Упражнения на механоаппаратах способствуют улучшению крово- и лимфообращения, обмена веществ в мышцах и суставах, восстановлению их функции. Упражнения на тренажерах приводят к увеличению ударного и минутного объема крови, улучшению коронарного кровообращения и легочной вентиляции, повышению физической работоспособности. Механотерапию можно рассматривать как специальную тренировку при заболеваниях суставов. Методика механотерапии дифференцируется в зависимости от анатомо-физиологических особенностей суставов и клинических форм поражения. При этом необходимо учитывать активность процесса, стадию, давность заболевания, степень функциональной недостаточности суставов, течение процесса. Признавая за методом ЛФК роль активного фактора в лечении, следует, однако, применяя механотерапию, придерживаться принципа щажения пораженного сустава и постепенной тренировки. Упражнения следует начинать с применения минимального груза в спокойном темпе, не вызывающем усиления боли, с небольшим объемом движения, частыми паузами для отдыха. Увеличение нагрузки как по числу процедур в день, так и по длительности самой процедуры, массе применяемого груза необходимо производить осторожно. Следует учитывать степень гипотрофии мышц, выраженность болевого синдрома, переносимость процедуры. В первые дни лечения механотерапию проводят 1 раз в день, упражняя все пораженные суставы, в дальнейшем — 2 раза. Трехкратное применение механотерапии допустимо лишь у физически крепких лиц при отсутствии признаков переутомления сердечно-сосудистой и нервно-мышечной систем, что контролируется с помощью инструментальных методов (например, ЭКГ, ЭМГ, ЭЭГ и др.). При выраженном экссудативном компоненте механотерапию можно назначать только после проведения противовоспалительной терапии. Механотерапию, лечебную гимнастику и массаж целесообразно рекомендовать без интервала между процедурами. Механотерапию можно проводить как до лечебной гимнастики, так и после нее.
3.5. Трудотерапия
Трудотерапия — это активный метод восстановления нарушенных функций и трудоспособности у больных при помощи трудовых операций; лечебный и профилактический фактор. С физической точки зрения трудотерапия восстанавливает или улучшает мышечную силу и подвижность в суставах, нормализует кровообращение и трофику, приспосабливает и тренирует больного для использования в оптимальных условиях остаточных функций. С психологической точки зрения трудотерапия развивает у больного внимание, вселяет надежду на выздоровление, сохраняет физическую активность и снижает уровень инвалидности. С социальной точки зрения трудотерапия предоставляет больному возможность работать в коллективе. В восстановительных отделениях и реабилитационных центрах используют три вида трудотерапии: а) общеукрепляющую (тонизирующую); б) восстановительную в) профессиональную. • Общеукрепляющая трудотерапия повышает жизненный тонус больного. Под влиянием трудотерапии возникают психологические предпосылки, необходимые для восстановления трудоспособности. • Восстановительная трудотерапия направлена на профилактику двигательных расстройств или восстановление временно сниженной у больного функции двигательного аппарата. В процессе занятий учитывают функциональные возможности больного, способность его к выполнению определенной трудовой операции, оценивают профессиональный профиль больного. • Профессиональная трудотерапия направлена на восстановление нарушенных в результате заболевания или повреждения производственных навыков и проводится на заключительном этапе восстановительного лечения. При этом виде трудотерапии оцениваются профессиональные возможности больного, при утраченной профессиональной трудоспособности или частичном стойком ее снижении больной подготавливается к обучению новой профессии. На протяжении всего восстановительного лечения необходим медицинский контроль за проведением трудотерапии. Это позволяет корригировать характер трудовых операций, их дозировку и режим труда. • Дозировка нагрузки определяется общим состоянием больного, локализацией патологического процесса, объемом функциональных нарушений, периодом восстановительного лечения (острый, хронический), а также видом трудотерапии. • Трудотерапию назначают в соответствии с клиническими особенностями заболевания или повреждения и функциональными возможностями двигательного аппарата. • Трудовой режим устанавливается индивидуально для каждого больного. Выделяют 5 режимов: 0 — режим временного непосещения больным отделения трудотерапии; 1 — режим палатный (больной занимается трудотерапией в палате); 2 — режим ученический (период освоения рекомендованного вида труда); перевод на другие виды труда или в другую мастерскую; при этом виде труда требуется наибольшее внимание к больному со стороны инструктора; 3 — режим сокращенного рабочего дня (предусматривает предоставление больному по медицинским показаниям сокращенного рабочего дня на 1 ч в день, дополнительных перерывов в работе в течение этого часа или досрочного ухода с работы); 4 — режим полного рабочего дня с ограничением используемых видов работы (предусматривает стабильность трудовой установки больного). Назначается при неспособности больного к переключению от несложной стереотипной трудовой операции к другим видам; 5 — режим полного рабочего дня. Больной выполняет различные трудовые операции в пределах рекомендованных видов труда, хозяйственной работы по системе самообслуживания. Занятия следует начинать с момента поступления больного на лечение при отсутствии противопоказаний. Для тренировки используют специальные приспособления (вертикальный и горизонтальный бытовые стенды, балканские рамы, трапеции), вспомогательные средства для передвижения (протезы, костыли, палочки и др.). По мере улучшения общего состояния и двигательной функции бытовые навыки больного следует восстанавливать в специально созданном кабинете бытовой реабилитации, в котором должны быть все необходимые предметы домашнего обихода. Трудовые упражнения можно разделить на две большие условные группы (А.Ф.Каптелин): • Трудовые упражнения облегченного характера (например, изготовление конвертов, плетение, вязание, раскраска по трафарету и т. п.). • Трудовые упражнения нагрузочного характера (например, резьба по дереву, столярные и слесарные работы, работа на ткацком станке, гончарные работы и др.). В зависимости от направленности и терапевтического эффекта все трудовые упражнения можно, в свою очередь, разделить на: а) плетение из соломки (тренировка для верхних конечностей и суставов пальцев кисти); б) плетение из бечевки, вязание (тренировка верхних конечностей и пальцев кисти); в) картонажные работы (тренировка суставов верхних конечностей и пальцев кисти); г) резьба по дереву, выжигание (увеличивают объем движений в суставах верхних конечностей); д) лепка из глины, пластилина (тренировка верхних конечностей, пальцев кисти); е) швейные работы (раскрой материала, работа на ручной и ножной швейных машинах, вышивание) способствуют тренировке верхних и нижних конечностей; ж) раскраска по трафарету требует большой выдержки и терпения. Поэтому этот вид работы рекомендуется в виде отвлекающей терапии. Занятия проводятся группой, состоящей из 5–7 человек, продолжительность занятий не должна превышать 30–45 мин с перерывами для отдыха через каждые 15 минут. Правильно организованная система трудотерапии при восстановительном лечении способствует полноценной социальной и трудовой реабилитации больных.
II. СПЕЦИАЛЬНАЯ ЧАСТЬ
Глава 4 Артроз суставов кости
4.1. Анатомо-функциональные особенности кисти
Кисть имеет три отдела: запястье, пястье и пальцы, которые, в свою очередь, состоят из отдельных фаланг. Кости запястья имеют неправильную форму. Они расположены в два ряда. Верхний, или проксимальный, ряд составляют следующие кости, если идти со стороны большого пальца в сторону пятого пальца: ладьевидная кость, полулунная кость, трехгранная и гороховидная. Нижний ряд, или дистальный, составляют также четыре кости: кость-трапеция, трапециевидная, головчатая и крючковидная, которая своим крючком обращена в ладонную сторону кисти. Верхний ряд костей запястья образует выпуклость по направлению кверху, т. е. к лучевой кости, и имеет суставную поверхность. Нижний рад соединяется с верхним рядом в суставе неправильной формы. Кости запястья не находятся в одной плоскости, а изогнуты, образуя борозду на ладонной и выпуклость на тыльной поверхности. Борозда, называемая бороздой запястья, служит местом прохождения сухожилий мышц — сгибателей пальцев. Ее внутренний край отграничен гороховидной костью и крючком крючковидной кости, которые легко пальпируются, особенно первая из них. Наружный край этой борозды составлен двумя костями, ладьевидной и трапециевидной (рис. 4.1).

Рис. 4.1. Кости запястья: 1 — трапециевидная кость; 2 — кость-трапеция; 3 — головчатая кость; 4 — крючковидная кость; 5 — ладьевидная кость; 6 — полулунная кость; 7 — трехгранная кость; 8 — гороховидная кость; 9 — локтевая кость; 10 — лучевая кость; 11 — лучезапястный сустав; 12 — межзапястный сустав; 13 — запястно-пястный сустав.
Кости пястья. Пястье составлено пятью трубчатыми костями. Пястная кость I пальца короче остальных, но отличается своей массивностью. Наиболее длинной является вторая пястная кость. Следующие кости уменьшаются в длине по направлению к локтевому краю кисти. Каждая пястная кость имеет основание, тело и головку. Как основание, так и вся головка имеют суставные поверхности для сочленения с костями запястья и основных фаланг. Тела пястных костей имеют несколько неправильную форму, сзади они выпуклы, а спереди вогнуты. Основания I и V пястных костей имеют суставные поверхности седловидной формы. Основания остальных костей имеют плоские суставные поверхности, из них третья суставная кость содержит шиловидный отросток. Каждый из пальцев состоит из фаланг. Исключение составляет I палец, который имеет только две фаланги. Фаланги носят следующее название: первая, или основная; вторая, или средняя; третья, или ногтевая. Первый палец состоит из основной и ногтевой фаланг. Основные фаланги являются наиболее длинными, в то время как ногтевые — наиболее короткими. Каждая основная фаланга располагает суставной поверхностью на своем верхнем, или проксимальном, конце для сочленения с головкой пястной кости. На их нижнем, или дистальном, конце суставная поверхность характеризуется блоковидной формой для сочленения со средней фалангой. Тело основных фаланг, равно как средних и ногтевых, уплощено в переднезаднем направлении. Средние фаланги на своих концах также имеют суставные поверхности, одну, сочленяющуюся с головкой первой фаланги, а другую, блоковидной формы, сочленяющуюся с основанием ногтевой фаланги (рис. 4.2).

Рис. 4.2. Скелет кисти: а — кости пястья; б — фаланги пальцев.
Кроме указанных костей, кисть содержит еще сесамовидные косточки, которые не являются самостоятельными костями, а находятся в толще сухожилий. Такие косточки расположены между пястной костью большого пальца и его основной фалангой, а также между пястной костью и основными фалангами II и V пальцев. Эти косточки расположены только на ладонной поверхности. Все сесамовидные кости, равно как и все кости плечевого пояса и свободной верхней конечности, увеличивают плечо рычага тех мышц, которые к ним прикрепляются.
Соединение костей Лучезапястный сустав. Этот сустав соединяет кости предплечья с кистью. Суставную ямку в нем образуют запястная суставная поверхность лучевой кости и дистальная поверхность суставного диска. Суставной головкой служат кости проксимального ряда запястья: ладьевидная, полулунная и трехгранная. Суставная капсула укреплена лучевой и локтевой коллатеральными связками, а также связками, соединяющими на ладонной и тыльной сторонах отдельные кости запястья. Сустав эллипсовидный (рис. 4.3).

Рис. 4.3. Схематическое изображение различных типов суставов в области кисти: 1 — блоковидный; 2 — эллипсовидный; 3 — седловидный; 4 — шаровидный.
Вокруг фронтальной оси проходит сгибание и разгибание, вокруг сагиттальной оси — приведение (движение в сторону локтевой кости) и отведение (движение в сторону лучевой кости) кисти (рис. 4.4).

Рис. 4.4. Объем нормального сгибания и разгибания в кисти лучезапястном суставе
Среднезапястный сустав расположен между проксимальным (за исключением гороховидной) и дистальным рядами костей запястья. Суставная щель идет S-образно. Укреплен теми же связками, что и лучезапястный сустав. Функционально среднезапястный сустав объединяется с лучезапястным суставом, увеличивая объем движений, которые происходят вокруг тех же осей (рис. 4.5).
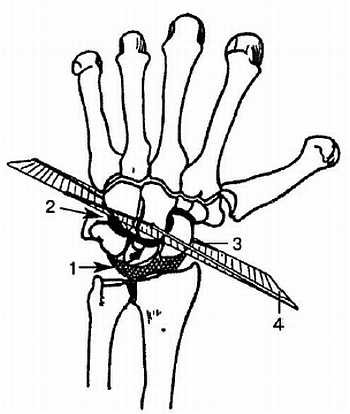
Рис. 4.5. Основные оси вращения лучезапястного и среднезапястного суставов: 1 — лучезапястный сустав; 2 — среднезапястный сустав; 3 — ось среднезапястного сустава; 4 — ось лучезапястного сустава. Помимо осей изображена плоскость, в которой они располагаются.
Запястно-пястные суставы представляют собой соединения нижнего ряда костей запястья с основаниями пястных костей. Эти суставы малоподвижны. В них возможно скольжение на 5-10° в ту или другую сторону. Исключение составляет запястнопястный сустав I пальца, который образован трапециевидной костью и основанием первой пястной кости. Этот сустав не сообщается с полостями других суставов. Сочленяющиеся в нем поверхности имеют седловидную форму. Сустав располагает двумя взаимно перпендикулярными осями вращения, вокруг которых возможны следующие движения: приведение и отведение, противопоставление и обратное движение (оппозиция и репозиция). Кроме того, в этом суставе возможно круговое движение (циркумдукция). Благодаря противопоставлению большого пальца всем остальным пальцам значительно возрастает возможность хватательных движений кисти. Вторая и третья пястные кости вместе с дистальным рядом костей запястья образуют фиксированное L-образное соединение, вокруг которого с точки зрения функции выстроены остальные элементы кисти (рис. 4.6).

Рис. 4.6. L-образный неподвижный сегмент запястно-пястного сустава.
Межпястные суставы образованы боковыми суставными поверхностями оснований II–V пястных костей. Укрепляются тыльными и ладонными пястными связками. По форме эти суставы плоские, движения в них незначительные. Пястно-фаланговые суставы образованы головками пястных костей и основаниями основных фаланг пальцев. Все эти суставы имеют шаровидную форму и соответственно ей три взаимно перпендикулярных оси вращения. Вокруг этих осей возможны сгибание и разгибание, приведение и отведение, а также круговое движение, циркумдукция. Пронация и супинация в этих суставах возможны только пассивные. Если кистью одной руки захватить какой-либо из пальцев другой, то можно выполнить пассивные движения вокруг оси, проходящей вдоль того или иного пальца. Однако активные движения невозможны за отсутствием мышц, идущих наискось по отношению к вертикальной оси каждого из этих суставов (рис. 4.7).


Рис. 4.7. Нормальный объем сгибания и разгибания в пястно-фаланговых суставах (а) и сгибания в пястно-фаланговом суставе I пальца (б).
Пястно-фаланговые суставы укреплены боковыми связками, которые переплетаются с волокнами поперечных связок головок. Последние, в числе трех, располагаются между головками II–V пястных костей и отсутствуют только между головками I и II пястных костей. Это обстоятельство играет существенную роль, обеспечивая большую подвижность I пястной кости. Поперечные связки головок укрепляют головки пястных костей друг относительно друга, препятствуя движению этих костей в стороны. Межфаланговые суставы образованы головками и основаниями проксимальнее и дистальнее расположенных фаланг. Имеют блоковидную форму, их оси проходят поперечно. Вокруг этих осей возможно сгибание и разгибание. Верхние (проксимальные) межфаланговые суставы, расположенные между основными и средними фалангами, имеют объем подвижности при сгибании и разгибании, равный 110–120°, в то время как нижние (дистальные) имеют подвижность, равную 80–90°. Все межфаланговые суставы фиксированы хорошо выраженными связками, расположенными с их внутренней и наружной сторон. Эти связки не препятствуют сгибанию и разгибанию фаланг, но тормозят их движения в стороны (см. рис. 4.8).



Рис. 4.8. Нормальный объем сгибания и разгибания в проксимальном (а) и дистальном (б) межфаланговом суставе, сгибания и разгибания в межфаланговом суставе I пальца (в).
4.2. Исследования суставов кисти
При исследовании суставов кисти следует установить: • точную локализацию и распространенность поражения; • хронологическое начало заболевания; • предшествующие провоцирующие факторы; • факторы, облегчающие и утяжеляющие состояние пораженного органа; • симптоматический ответ на проводимое лечение (медикаментозное, физиотерапевтическое, средствами ЛФК, мануальной терапии и др.). Порядок исследования суставов: 1. Исследование в покое: тыльная и ладонная поверхности (изменение кожных покровов, синовит суставов, теносиновит, деформации, гипотрофия околосуставных мышц, положение кисти). 2. Исследование в покое сбоку (положение кисти в целом, пальцев, деформации, отечность кисти). 3. Исследование при движении: а) кистевой хват; б) пальцевой хват. 4. Пальпация каждого сустава. 5. Мануальное тестирование суставов («игра суставов»). 6. Исследование мышечной системы. 7. Дополнительное тестирование — определение стабильности мелких суставов, а также функциональное тестирование (балльная оценка движений). Функциональное состояние кисти можно определить при наблюдении за пациентом в бытовых и производственных условиях. Повседневная активность (например, надевание одежды, написание документа, удержание ручки и др.) напрямую отражает состояние пациента, и скрининговый опрос или непосредственное наблюдение за выполнением этой активности крайне важно в общей оценке его (Доэрти М. и др., 1993).
Исследование области запястья Для нормального функционирования кисти важно правильное положение запястья. Когда кисть согнута, сила сгибания пальцев большей частью утеряна. Рабочим положением кисти является такое, когда запястье частично разогнуто (тыльное сгибание); в этом случае пальцы и пястно-фаланговые суставы могут сгибаться и I палец находится в положении противопоставления остальным пальцам, произведя полезную работу кисти. Гипотрофия мышц возвышения I пальца связана с нарушением двигательной функции срединного нерва в области запястья (синдром запястного канала). Выстояние к тылу локтевой кости указывает на подвывих дистального конца ее. Пальпацию запястья можно проводить двумя способами: а) врач стоит лицом к пациенту и, захватив его кисть обеими руками, пальпирует запястье больного, наложив I пальцы на тыльную сторону запястья, а II и III пальцы — на ладонную. Запястье пациента должно быть расслаблено, свободно располагаясь на твердой поверхности (ладонью вниз). Пальпирующий I палец движется вверх, а остальные пальпирующие пальцы — вниз и из стороны в сторону по всей пораженной области, лежащей над суставом, дистально к выступам лучевой и локтевой костей; б) врач держит одной рукой расслабленное запястье пациента, обращенное ладонью вниз; другой рукой он пальпирует запястье, наложив свой I палец на тыльную сторону, а II и III пальцы — на ладонную, передвигая пальцы по обеим сторонам запястья проксимально и дистально к пораженному участку. После осмотра запястья врач передвигает свои пальцы дистально для пальпации ладони и запястных суставов. Положив I пальцы на тыльную сторону кисти пациента, а остальные пальцы — на его ладонь, врач, пальпируя запястье, пытается выявить болевую чувствительность или крепитацию, припухлость. Пальпацией ладонной поверхности можно выявить узелковые образования на одном или нескольких сухожилиях сгибателей. Обычно они появляются на уровне головок пястных костей, где увеличенная или утолщенная глубокая фасция образует проксимальную кольцевую связку во влагалище сухожилия сгибателя; этот участок утолщения называется «проксимальным блоком». Лечебно-диагностическое тестирование («игра суставов») • Общая схема «игры суставов» при фиксации головчатой кости выгладит следующим образом: а) головчатая кость — кость-трапеция; б) головчатая кость — ладьевидная кость; в) головчатая кость — полулунная кость; г) головчатая кость — крючковидная кость (рис. 4.9).

Рис. 4.9. Головчатая кость фиксирована (•); основные движения (-►): кости-трапеции (а); ладьевидной кости (б); полулунной и крючковидной кости (г).
• При фиксации ладьевидной кости возможна следующая «игра суставов»: а) ладьевидная кость — кость-трапеция; б) ладьевидная кость — трапециевидная кость (рис. 4.10).

Рис. 4.10. Ладьевидная кость фиксирована (); основные движения кости-трапеции (а) и трапециевидной кости (б).
• При фиксации лучевой кости возможна следующая «игра суставов»: (а) лучевая кость — ладьевидная кость; б) лучевая кость — полулунная кость (рис. 4.11).

Рис. 4.11. Лучевая кость фиксирована (•); движения ладьевидной (а) и полулунной (б) костей — в тыльную и ладонную стороны (-►-)
• При фиксации локтевой кости возможна следующая «игра суставов»: локтевая кость — трехгранная кость (рис. 4.12).

Рис. 4.12. Локтевая кость фиксирована двумя пальцами врача (•); движения трехгранной кости — в тыльную и ладонную стороны (-►-).
• При фиксации крючковидной кости (двумя пальцами врача) «игра суставов» выглядит следующим образом (рис. 4.13).

Рис. 4.13. Крючковидная кость фиксирована (•); движения трехгранной кости (-►).
• При фиксации трехгранной кости возможна следующая «игра суставов» (рис. 4.14):

Рис. 4.14. Трехгранная кость фиксирована (•); движения гороховидной кости (-►).
Запястно-пястный сустав I пальца является почти постоянным очагом дегенеративных изменений. Нередко, если поражен этот сустав, у основания I пальца могут быть выявлены остеофиты и крепитация. Осмотр сустава проводится следующим образом: а) врач захватывает I палец пациента возле запястно-пястного сустава, при этом мышцы его должны быть расслаблены, чтобы избежать напряжения мышц или болезненности в области прикрепления их, и толкает I палец пациента к запястно-пястному суставу. Этот прием вызывает обострение боли в области сустава, если он поражен; б) крепитацию в запястно-пястном суставе I пальца отмечают лучше всего когда палец одной руки врача пальпирует, в то время как пальцы другой руки захватывают I палец пациента в области проксимальной фаланги и поворачивают его по часовой стрелке (рис. 4.15).

Рис. 4.15. Пальпация области запястно-пястного сустава I пальца: а — определение боли; б — определение крепитации.
Лечебно-диагностическое тестирование («игра суставов») Общая схема «игры суставов» представлена на рисунке 4.16.

Рис. 4.16. Общая схема «игры суставов»: а — кости запястья (кость-трапеция и трапециевидная кость) фиксированы двумя пальцами руки врача (•); б — возможные движения в запястно-пястном суставе I пальца: 1 — (-►) тракция или компрессия; 2–3 — ладонное и тыльное движения; 4–5 — лучелоктевое движение.
Движения запястья включают сгибание и разгибание, лучевое и локтевое отведение. Комбинация этих движений называется круговым движением запястья. Эти движения связаны с разной степенью подвижности лучезапястного и межпястного суставов. Ограниченные сгибание-разгибание и небольшое вращение возможны в межзапястном суставе. В пронации и супинации кисти и предплечья участвуют в основном проксимальное и дистальное лучелоктевое сочленение. К измерениям объема движения приступают при выпрямленных запястье и кисти по отношению к предплечью (0°). Самым важным функциональным нарушением подвижности запястья является потеря или ограничение разгибания.
Исследование пястно-фаланговых суставов Пястно-фаланговый сустав подвергают пальпации, чтобы убедиться в наличии утолщения или растяжения синовиальной оболочки, болезненности, повышения температуры в трех местах: в области суставной щели, над головкой пястной кости и в промежутке между смежными головками пястных костей. Суставные щели пальпируются лучше, когда проксимальная фаланга согнута на 20–30° в пястно-фаланговом суставе; они расположены на расстоянии около 1 см дистальнее вершины сустава (рис. 4.17).

Рис. 4.17. Схематическое изображение кисти (вид с лучевой стороны). Стрелка показывает, что щель пястно-фалангового сустава расположена на некотором расстоянии от головки пястной кости при согнутой проксимальной фаланге.
При пальпации сустава кисть пациента должна быть расслаблена и находиться в положении пронации с ладонью, повернутой вниз; каждый сустав врач прощупывает отдельно, сжимая его I пальцами, расположенными с тыльной стороны, и II — с ладонной; остальными пальцами врач поддерживает головку пястной кости пациента. При другом методе пальпации врач пальпирует сустав с тыльной стороны I и II пальцами одной руки, а другой — поддерживает кисть пациента. При том и другом методах осмотра пястно-фалангового сустава необходимо пальпировать суставную щель, головку пястной кости и продольную бороздку между смежными суставами, чтобы убедиться в наличии синовиального утолщения или расширения при согнутом и разогнутом суставе. Подвывих проксимальной фаланги по отношению к пястной головке может произойти в сторону ладони; в этом случае костные границы фаланги становятся более заметными, чем обычно. Болезненность всех пястно-фаланговых суставов может быть определена боковым сжатием рукой врача всех пястных костей. Ощущение боли отражает воспаление одного или более пястно-фаланговых суставов (рис. 4.18).
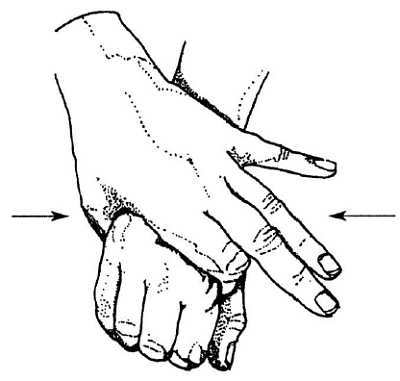
Рис. 4.18. Поперечное сжатие пястных костей.
Стабильность пястно-фаланговых суставов оценивается при сильном боковом смещении полностью согнутых суставов (боковые связки пястно-фаланговых суставов напрягаются только при сгибании; при разгибании они расслабляются и позволяют значительное боковое смещение). При проведении исследования объема движений следует придерживаться следующих положений: • подвижность пальцев определяется как единое целое, а затем рассматривается подвижность каждого сустава в отдельности; • оценка функции пальцев — сжать пальцы в кулак и разжать; активно согнуть и разогнуть пальцы. Нормально сжатый кулак, получающийся при полном сгибании всех пальцев, оценивается как 100 %, а разогнутая ладонь — как 0 %; • определяя объем движений отдельных суставов, врач должен выявить, принимают ли все суставы пальцев кисти нормальное участие в общем движении; • объем движений в пястно-фаланговых суставах складывается из сгибания-разгибания или приведения-отведения проксимальных фаланг относительно головок пястных костей. Сочетание этих движений позволяет совершать круговые движения. Боковые связки расслаблены при разгибании и натянуты при сгибании; поэтому, когда пястно-фаланговый сустав согнут, пальцы могут сильно согнуться в кулак, не отклоняясь в сторону. Чтобы измерить степень сгибания любого пальца, врач придерживает проксимальную фалангу, когда пациент проводит движение дистальной фалангой или фалангами. Пястно-фаланговые суставы пальцев сгибаются на 90—100°, считая от нормального среднего положения при разгибании (0°). Однако пястно-фаланговый сустав I пальца сгибается только на 50°. В пястно-фаланговом суставе возможна гиперэкстензия почти на 30°.
Исследование межфаланговых суставов Пальпируя проксимальный межфаланговый сустав, врач поддерживает кисть пациента одной рукой и I и II пальцами другой руки прощупывает сустав. Дополнительные сведения относительно болезненности и припухлости сустава врач может получить, расположив I палец на тыльную, а II — на ладонную поверхности сустава, между тем как те же пальцы другой его руки пальпируют сустав с латеральной и медиальной сторон. Надавливая пальцами на тыльную и ладонную поверхность сустава, врач максимально напрягает синовиальную оболочку с каждой стороны сустава, что пальпаторно легко определяется. Каждый дистальный межфаланговый сустав врач пальпирует I и II пальцами с противоположных сторон сустава, отмечая болезненность, припухлость, локальное повышение температуры, которые скорее можно ощутить на дорсомедиальной и дорсолатеральной сторонах сустава. Стабильность межфаланговых суставов оценивается при захвате обеих фаланг пальцами врача и смещении в сторону одной фаланги, в то время как вторая удерживается на месте. В норме возможно минимальное латеральное движение независимо от того, согнут сустав или выпрямлен. Гиперэкстензия в проксимальных межфаланговых суставах происходит в тех случаях, когда утолщается и укорачивается межкостная мышца.
Лечебно-диагностическое тестирование («игра суставов») Общая схема «игры суставов» представлена на рисунке 4.19.

Рис. 4.19. Общая схема «игры суставов». Основные движения: а — тракция-компрессия; б — движения в тыльную и ладонную стороны (J.Fischer-W., 1959).
Определяя объем движений отдельных суставов, врач должен выявить, принимают ли все суставы пальцев нормальное участие в общем движении. Например, проксимальные межфаланговые суставы могут сгибаться полностью, при этом кончики пальцев касаются дистальной части ладони, в то время как сгибание в пястно-фаланговых суставах может быть неполным. В ряде случаев в этих суставах сгибание полное, а пальцы не касаются проксимальной части ладони из-за ограничения подвижности в проксимальных межфаланговых суставах. Чтобы измерить степень сгибания сустава любого пальца, врач придерживает проксимальную фалангу, когда пациент выполняет движение дистальной фалангой или фалангами (активное движение), или же своей рукой совершает движение дистальной фалангой пациента (пассивное движение). В результате деструкции сустава и расслабления связок и суставной капсулы, вызванной синовитом, может развиться неустойчивость суставов пальцев, порой даже вывих и повышенная подвижность сустава. Амплитуда пассивного или даже активного движения при вывихе и подвывихе сустава может быть измерена следующим образом: если кости, образующие сустав, фиксируются врачом в их нормальном положении, объем движений в суставе может оказаться больше, чем в подвывихнутом суставе. Увеличение объема активного сгибания и разгибания в пораженном суставе, когда врач удерживает кости, образующие сустав, в их нормальном положении, указывает на то, что потенциальная функция сустава сравнительно сохранена.
4.3. Исследование мышечной системы
При условии, если пациент сжимает руку в кулак, захватывая один или несколько пальцев врача, можно получить общее представление о мышечной силе этого пациента. Однако при наличии какого-либо нарушения в захвате или невозможности разогнуть пальцы необходимо дать оценку силы каждой отдельной мышцы кисти. • Межкостные мышцы иннервируются локтевым нервом, и исследовать их силу можно путем отведения и приведения пальцев при внешнем сопротивлении: для того чтобы дать оценку силы мышц выпрямленного пальца при отведении, врач своим пальцем оказывает сопротивление отдельно каждому пальцу пациента, который держит кисть с раздвинутыми пальцами. Сопротивление направлено на III палец пациента. Приведение пальца определяют по способности пациента удержать лист бумаги между выпрямленными пальцами, в то время как врач старается этот лист выдернуть. • Исследование функции мышц-разгибателей пальцев, иннервируемых лучевым нервом, заключается в следующем: в момент разгибания в пястно-фаланговых суставах врач оказывает сопротивление движению проксимальной фаланги. • Поверхностный сгибатель пальцев сгибает среднюю фалангу. Эта мышца иннервируется срединным нервом, и функция ее может быть исследована путем активного сгибания средней фаланги при фиксированной проксимальной фаланге. Для определения силы мышцы врач оказывает сопротивление сгибанию средней фаланги.
Внимание! Во время этого обследования дистальные фаланги должны быть максимально расслаблены.• Для того чтобы исследовать глубокий сгибатель пальцев, иннервируемый (с лучевой стороны) срединным нервом, а с локтевой стороны — локтевым нервом, врач фиксирует пястно-фаланговый и проксимальные межфаланговые суставы в положении разгибания, а пациент пытается согнуть дистальную фалангу пальца. • Силу трех мышц I пальца, иннервируемых срединным нервом, можно исследовать, проверяя подвижность I пальца следующим образом: а) исследование короткой отводящей мышцы I пальца проводят активным отведением I пальца (перпендикулярно плоскости ладони) при сопротивлении, оказываемом пальцами врача; б) длинный сгибатель I пальца исследуют при активном сгибании дистальной фаланги при сопротивлении этому движению, оказываемом пальцами врача; в) противопоставляющую мышцу можно исследовать, попросив пациента сопоставить I палец с мизинцем. При этом для определения силы мышцы врач оказывает сопротивление этому движению.
4.4. Лечение артроза суставов кисти средствами физической реабилитации
Лечение артроза должно быть комплексным, учитывающим этиологические факторы и патогенетические механизмы. Важнейшим моментом лечения является восстановление нормальных взаимоотношений с окружающими структурами, направленное на снятие локального мышечного гипертонуса, купирование боли, улучшение подвижности в пораженных суставах. Широкое распространение в лечении артроза получили различные методы рефлекторной терапии — физиотерапевтические, массаж (классический, сегментарно-рефлекторный, точечный и др.), мануальная терапия, средства лечебной физической культуры.
Мануальная терапия Суставы запястья. Область лучезапястного сустава. Основные приемы мобилизации при лечении области лучезапястного сустава представлены следующим образом: 1. При фиксации костей запястья движение лучевой кости проводится в сторону локтевой с легкой тракцией (рис. 4.20).

Рис. 4.20. Мобилизация костей запястья (а); схема движений (б): Т — тракция, (•) — фиксация руками врача.
2. При фиксации лучевой и локтевой костей (дистальный отдел) движение запястья проводится в сторону локтевой кости (рис. 4.21).

Рис. 4.21. Мобилизация проводится в сторону локтевой кости (а); с легкой тракцией (Т-►);схема движений (б)
3. При фиксации костей запястья движение лучевой кости в сторону ладони выполняется с легкой тракцией по оси предплечья (см. рис. 4.22).

Рис. 4.22. Мобилизация лучевой кости в сторону ладони (а); схема движения (б).
4. При фиксации лучевой кости (дистальный отдел) движение костей запястья проводится в сторону ладони (рис. 4.23).
Рис. 4.23. Мобилизация костей запястья при фиксации лучевой кости (а); схема движения (б).
5. При фиксации локтевой и лучевой костей тракционное движение направлено в дистальном направлении (рис. 4.24).

Рис. 4.24. Тракционное движение в дистальном направлении (а); схема движения (б).
6. При фиксации локтевой (а) или лучевой (б) костей движение проводится в вентральном направлении (рис. 4.25).

Рис. 4.25. Фиксация локтевой или лучевой костей (•) — основное движение (-►).
При ограничении дорсальной флексии необходимо после проведенного исследования провести мобилизацию дистального ряда костей запястья относительно проксимального толчком в ладонном направлении. Метод заключается в следующем: 1. Врач одной рукой захватывает предплечье пациента при пронированной кисти, другой — его кисть на уровне проксимального ряда пястных костей. Рука, фиксирующая предплечье пациента, находится на бедре врача, другой рукой проводится толчок сверху в ладонном направлении (рис. 4.26).

Рис. 4.26. Ладонное смещение дистального ряда костей запястья относительно проксимального. Мобилизация среднезапястного сустава (Левит К. и др., 1993).
2. Пронированную кисть пациента сгибают в ладонном направлении, при этом выступает головчатая кость. Оба I пальца б накладывают на область этой кости, а остальными пальцами охватывают кисть пациента и при выпрямленной его руке выполняют дорсальную флексию кисти, при этом I пальцы рук врача, расположенные на головчатой кости, играют роль точки опоры рычага. Из этого положения проводится тракция в дистальном направлении (рис. 4.27).

Рис. 4.27. Манипуляция тракцией головчатой кости относительно полулунной: а — поиск контакта; б — преднапряжение и тракция (Левит К. и др., 1993).
При ограниченной ладонной флексии исследование и мобилизацию проводят толчком проксимального ряда костей относительно предплечья дорсально кзади. Для этого врач захватывает одной рукой предплечье пациента в области запястья, кисть супинирована; другая рука располагается на уровне дистального ряда костей запястья. Рука, фиксирующая предплечье, находится на бедре врача, другой рукой из положения преднапряжения выполняется мобилизирующий толчок вниз (см. рис. 4.28).

Рис. 4.28. Дорсальное смещение запястья относительно лучевой кости. Мобилизация лучезапястного сустава (Левит К. и др., 1993).
При ограничении ульнарного движения врач осуществляет вначале в дорсальном направлении давление на локтевую сторону запястья относительно локтевой кости; при этом кончиками обеих I пальцев с двух сторон врач давит на гороховидную кость, а радиальным краем согнутых II пальцев — на дистальный отдел лучевой кости. Проводится встречное так называемое «стригущее» движение (Левит К. и др., 1993). Другим приемом радиально смещается запястье относительно предплечья. Для этого врач захватывает дистальный конец пронированного предплечья одной рукой, другой рукой — запястье с ульнарной стороны, после чего проводится толчок в радиальном направлении (вниз). В конце толчкового движения врач сгибает запястье относительно предплечья в ульнарном направлении, при этом I пальцы врача находятся на уровне шиловидного отростка локтевой кости как точка фиксации рычага. К области запястья относится также дистальный лучелоктевой сустав. Методика мобилизации дистального отдела лучевой кости относительно локтевой заключается в следующем: при супинированном предплечье врач располагает согнутые II пальцы рук дорсально под дистальным отделом локтевой кости, а подушечки I пальцев — с ладонной стороны на область шиловидного отростка лучевой кости. Затем осуществляется мобилизация лучевой кости относительно локтевой в дорсальном направлении (вниз). Затем при пронированном предплечье II пальцы врач располагает под локтевую кость и мобилизует лучевую кость кончиками I пальцев в сторону ладони (вниз). Изолированное дорсальное смещение трехгранной кости относительно локтевой можно провести 2 методами: а) четырьмя пальцами своих рук врач фиксирует дистальный ряд костей запястья, а I располагает в области трехгранной кости, которыми осуществляет последующий толчок; б) мобилизация трапеции выполняется в и.п. пациента сидя и (или) лежа на спине, рука супинирована. Процедура выполняется в дорсовентральном направлении с легкой тракцией по оси предплечья (рис. 4.29).

Рис. 4.29. Изолированное дорсальное смещение трехгранной кости относительно локтевой (Левит К. и др., 1993).
Запястно-пястный сустав I пальца Запястье пациента охватывается одноименной рукой врача (правой — правую), кисть пациента находится в положении супинации; другой рукой врач удерживает I пястную кость таким образом, чтобы ее дистальный конец был фиксирован I пальцем руки врача сверху, а на проксимальном конце — радиальным краем II пальца снизу. Затем добиваемся преднапряжения (дистракционная тяга толчковым движением в направлении ладони), после чего следует толчок в том же направлении (рис. 4.30, а). Второй этап терапии заключается в том, что врач захватывает пронированную кисть пациента противоположной рукой (правую — левой), другой рукой фиксирует I пястную кость I пальцем сверху (дорсально) на дистальном конце и радиальным краем I пальца аналогичным образом снизу (со стороны ладони) толчковым движением добивается преднапряжения и затем при тракции — толчок в дорсальном направлении (рис. 4.30, б).

Рис. 4.30. Терапия запястно-пястного сустава I пальца: а — при супинированной кисти I пястная кость сдвигается пальмарно (вверх); б — в положении пронации кисти производится давление на I пястную кость дорсально (сверху) при одновременной тракции (Левит К. и др., 1993).
Внимание! Тракция значительно усилится, если захватить V пальцем последнюю фалангу I пальца пациента.Методика мобилизации пястных костей может быть представлена следующим образом: 1. Мобилизацию приемами дорсального и пальмарного «веера» осуществляют при одновременном воздействии на все пястные кости. 2. Мобилизация каждой пястной кости может проводиться в тыльно-ладонном (дорсоволярном) направлении. 3. Мобилизация каждой пястной кости возможна за счет тракционного движения в дистальном направлении.
Пястно-фаланговые суставы и головки пястных костей Головки пястных костей врач фиксирует между I и II пальцами одной руки и захватывает I фалангу I и II пальцами другой руки. В связи с тем, что смещение можно направить в тыльно-ладонном и латеролатеральном направлениях, необходимо, чтобы пальцы обеих рук врача были расположены поперечно к направлению толчка. Целесообразно также осуществление манипуляции толчком обеими I пальцами, согнув их при этом (рис. 4.31).

Рис. 4.31. Манипуляция на пястно-фаланговом суставе в тыльно-ладонном направлении (а); схема движения (б).
Межфаланговые суставы На этих суставах возможны тыльно-ладонное смещение, дистракция, незначительное боковое смещение и «надлом». Для этого проксимальную фалангу фиксирует врач между I и II пальцами своей руки, которая опирается на поверхность стола. Дистальную фалангу врач захватывает между I и II пальцами другой руки, после чего проводится мобилизация в одном из названных направлений (рис. 4.32).

Рис. 4.32. Мобилизация межфалангового сустава в тыльно-ладонном направлениях (а); схема движений (б).
Внимание! Как тыльно-ладонное, так и латеролатеральное смещение проводится одновременно с дистракцией.После проведения манипуляции или мобилизации следует провести соответствующие тесты (например, «игру суставов»), которые бы убедили в эффективности данных приемов терапии. Для того чтобы удержать достигнутый эффект, пациенту рекомендуется продолжать лечение, направленное на улучшение подвижности в суставах, восстановление полноценной функциональной способности кисти.
Лечебная физическая культура Средства лечебной физкультуры (ЛФК) направлены в основном на уменьшение болевых ощущений в суставах и мышцах кисти. С этой целью в занятиях лечебной гимнастики используются пассивные и активные физические упражнения, упражнения, направленные на растяжение и расслабление мышц, лечение положением. Расслабление мышц во время физических упражнений — следствие реципрокных отношений мышц-антагонистов, их осознанного активного выполнения или сочетанного воздействия обоих факторов. В период обучения активному расслаблению у пациентов вначале наблюдаются повышение напряжения и тонуса мышц и закрепощение движений. Более легко расслабление выполняется непосредственно после напряжения мышц. При расслаблении мышц в них улучшаются обменные процессы, и в частности поглощение кислорода, ускоряются восстановительные процессы, происходит накопление энергетических потенциалов. Упражнения в расслаблении подразделяются на: • Упражнения в расслаблении находящихся в покое отдельных групп мышц в исходном положении (и.п.) стоя, сидя и лежа. • Упражнения в расслаблении отдельных групп мышц или мышц отдельных сегментов тела (например, кисти, предплечья, голени и стопы) после их предварительного статического напряжения или после выполнения изотонических упражнений. • Упражнения в расслаблении отдельных групп мышц или мышц отдельных сегментов тела в сочетании с активными движениями, осуществляемыми другими мышцами. • Упражнения в расслаблении мышц отдельных сегментов тела, сочетаемые с пассивными движениями в этих же сегментах. • Упражнения в расслаблении находящихся в покое всей мускулатуры в и.п. лежа. Упражнения на растягивание применяются в форме различных движений, вызывающих в суставах незначительное превышение свойственной им пассивной подвижности. Лечебное действие этих упражнений используется при тугоподвижности в суставах, ухудшении эластических свойств тканей опорно-двигательного аппарата (ОДА) и кожи, чрезмерном повышении тонуса мышц (например, при миофасциальном болевом синдроме), необходимости восстановить утраченную при заболевании подвижность. Интенсивность их дозируется степенью активного напряжения мышц, производящих растягивание, силой инерции при маховых движениях, специальными и.п., использованием гимнастических предметов, позволяющих удлинять рычаг и увеличивать массу перемещаемого сегмента тела. Увеличить растягивающее влияние можно за счет дополнительных усилий методиста.
Внимание! При воздействии растягивания на гипотрофичные, дегенеративно измененные и денервированные мышцы легко могут возникнуть опасность их перерастяжения, последующее ухудшение функции (в частности, снижение силы) и замедление процессов нормализации деятельности.а) Мышцы, принимающие участие в сгибании кисти: длинная ладонная мышца, поверхностный сгибатель пальцев, лучевой и локтевой сгибатель запястья, глубокий сгибатель пальцев и длинный сгибатель большого пальца. • Длинная ладонная мышца. Паттерн отраженной боли концентрируется на ладони; он простирается до основания большого пальца и дистальной складки ладони, не доходя до пальцев. Растяжение мышцы осуществляется следующим образом: и.п. пациента — сидя, под пораженное предплечье подводится подушечка, пальцы и кисть разогнуты. Производят растяжение всей группы мышц-сгибателей предплечья, особенно сгибателей запястья и пальцев для инактивации миофасциальных триггерных точек (ТТ), вовлеченных параллельных мышц. Разгибание руки в локтевом суставе может помочь пассивному растяжению мышц. • Сгибатели кисти и пальцев на предплечье, лучевой и локтевой сгибатели запястья, глубокий сгибатель пальцев, длинный сгибатель большого пальца. Миофасциальные ТТ, локализованные в сгибателях кисти и пальцев у места общего прикрепления сгибателей к медиальному надмыщелку, — наиболее частый источник отраженной боли. Распространение боли происходит на ладонную поверхность запястья или на соответствующий палец. Процедура растяжения этих мышц заключается в следующем: 1) и.п. пациента — лежа, под область локтевого сустава подводится подушечка. Врач одной рукой фиксирует руку пациента в области локтевого сустава, а другой, захватывая его пальцы, — осуществляет растяжение; 2) и.п. пациента — сидя, рука согнута в локтевом суставе и располагается на поверхности стола. Врач одной рукой фиксирует руку пациента (в области верхней трети предплечья), другой, захватывая его пальцы, осуществляет растяжение. б) Разгибатели кисти. Разгибание кисти производят те мышцы, которые расположены на задней поверхности предплечья. Эти мышцы многосуставные, производят одновременное разгибание во всех тех суставах, около которых проходят. К этим мышцам принадлежат следующие: длинный и короткий лучевые разгибатели запястья, локтевой разгибатель запястья, общий разгибатель пальцев, собственный разгибатель V и II пальцев, а также длинный разгибатель большого пальца. Боль от ТТ, локализованных в коротком лучевом разгибателе запястья, проецируется в тыльную область запястья и кисти. Эти ТТ являются основным источником миофасциальной боли на тыльной поверхности запястья. • Локтевой разгибатель запястья поражается миофасциальными ТТ значительно реже; боль, вызванная этими ТТ, локализуется в основном на локтевой стороне задней области запястья. Процедура растяжения разгибателей запястья: 1) растяжение длинного и короткого лучевых разгибателей запястья; и.п. пациента — лежа на спине или сидя. Врач проводит сгибание пронированной кисти выпрямленной в локтевом суставе руки пациента. Мышцы, пораженные ассоциативными ТТ, разгибатели пальцев и супинатор также подвергаются процедуре растяжения; 2) при растяжении локтевого разгибателя запястья врач выполняет сгибание кисти пациента в лучезапястном суставе и ее супинацию. • Разгибатели пальцев кисти. Триггерные точки разгибателей пальцев проецируют боль на наружную поверхность предплечья, тыльную поверхность кисти и пальцев. Боль может распространяться до дистальных отделов пальцев, но никогда не отмечается в области концевых фаланг и ногтей (для сравнения, длинные сгибатели пальцев проецируют боль в самые кончики пальцев). Процедура растяжения: и.п. пациента — сидя на кресле, руки на подлокотниках, кисти и пальцы максимально согнуты. Врач должен согнуть все пальцы пациента с одновременным сгибанием кисти. в) Мышца, приводящая большой палец кисти. Активная ТТ вызывает тупую боль вдоль наружной поверхности большого пальца у его основания дистальнее запястной кожной складки. Зона разлитой болезненности включает ладонную поверхность I пястно-фалангового сустава, а также может распространяться на большой палец, возвышение тенара. г) Мышца, противопоставляющая большой палец кисти. Боль от ТТ, локализованных в этой мышце, отражается на ладонную поверхность и на участок по радиально-ладонной поверхности запястья, на которую пациент обычно надавливает пальцем, чтобы локализовать боль. Процедура растяжения: и.п. пациента — сидя, кисть супинируют и располагают на подушечке, что позволяет произвести полное разгибание, а затем максимально возможное отведение большого пальца. д) Межкостные мышцы кисти. Триггерные точки I тыльной межкостной мышцы отражают боль по радиальной поверхности указательного пальца, глубоко в тыльную поверхность кисти и через ладонь. Отраженная боль может также проходить вдоль тыльной и локтевой поверхностей мизинца. Обычно наиболее интенсивная боль испытывается на уровне дистального межфалангового сустава, где может появиться узелок Гебердена. Миофасциальные ТТ остальных тыльных и ладонных межкостных мышц отражают боль по той стороне пальца, к которой прикрепляется мышца. Боль распространяется до дистального межфалангового сустава. Процедура растяжения: I тыльную межкостную мышцу растягивают посредством максимально возможного отведения большого пальца и приведения II. Растяжение может быть эффективным при поверхностном расположении миофасциальных ТТ (тыльные межкостные мышцы), если удается пациенту широко развести пальцы и пястные кости.
Внимание! Растяжение и мобилизация сустава и околосуставных тканей не проводятся при наличии синдрома гипермобильности.При синовитах и бурситах суставов кисти конечность фиксируется на косыночной повязке (лечение положением), при этом не рекомендуются выполнение физической работы, ношение тяжестей. Специальные упражнения (пассивные и активные с помощью) в суставах пораженной кисти целесообразно сочетать с динамическими упражнениями для здоровых суставов и мышц верхних конечностей и туловища. Упражнения в периоде острых проявлений заболевания следует проводить в спокойном темпе, малым количеством повторений каждого движения (в пораженных суставах). Каждое занятие заканчивается лечением положения (рис. 4.33, а, б).

Рис. 4.33. Лечение положением: а — использование ортопедической лонгетки; б — использование функционального аппарата, оставляющего возможность активного сгибания непораженных пальцев.
Уменьшение болевого синдрома, напряженности мышц кисти и предплечья, улучшение подвижности суставов позволяют переходить к следующему этапу восстановительного лечения. Основные задачи средств ЛФК: а) сохранение объема подвижности в суставах кисти; б) укрепление мышц предплечья и кисти; в) выработка оптимального двигательного стереотипа в работе и быту. В занятиях используют пассивные, активные с помощью и затем активные движения во всех суставах пальцев кисти (сгибание-разгибание, отведение-приведение, противопоставление) и лучезапястном суставе. Изолированные движения в суставах пальцев осуществляются вначале при фиксации проксимальной фаланги, в дальнейшем можно переходить к упражнениям, вырабатывающим способность захватывать и перемещать различные предметы (цилиндры, конусы, шары, кубики и др.), захватывать и вращать предметы при одновременном участии многих суставов (рис. 4.34).

Рис. 4.34. Специальные упражнения для суставов кисти (А.Ф. Каптелин): сгибание-разгибание пальцев с опорой на скользящую плоскость (а); сгибание пальца с фиксацией его проксимального отдела (б); сжимание валика из резины (в); сгибание пальца с использованием карандаша (г); обхватывание пальцами цилиндра (д); сгибание пальца с самопомощью (е); вращение цилиндра (ж); захватывание пальцами мелких предметов (з); движение кистью при свободном ее положении (и); пронация и супинация предплечья (к); движение на гимнастическом снаряде (л); перекатывание мяча (м); приведение-отведение кисти с опорой на скользящую поверхность (н).
В эти сроки рекомендуется в занятиях использовать упражнения в изометрическом режиме, которые обеспечивают повышение функциональной способности всего локомоторного аппарата (прежде всего мышечной системы), совершенствование его регуляции со стороны центральной нервной системы. Это обуславливает не только повышение мышечной силы и выносливости к статическому усилию, но и создает предпосылки к выработке навыка полноценного произвольного расслабления скелетной мускулатуры, имеющего принципиальное значение в регуляции мышечного тонуса. Сразу после окончании упражнений в изометрическом напряжении обязательным условием является применение дыхательных упражнений. Более целесообразно в этих случаях использовать упражнения динамического характера, когда фаза вдоха сопутствует движениям, увеличивающим грудную клетку, а выдох — фазам движения, способствующим уменьшению объема грудной клетки (например, опускание или приведение рук). Восстановлению чувствительности способствуют упражнения в теплой воде, так как в результате болеутоляющего действия водной среды возможно выполнение движения с большей амплитудой. При склонности к ригидности пястно-фалангового сустава I пальца в конце занятия его следует уложить в положении оппозиции (лечение положением) на 10–15 мин. Поддержание стабильности I пальца и суставов II и III пальцев — обязательное сохранение объема движения в пястно-фаланговых и межфаланговых проксимальных суставах II и III пальцев в границах 60–45° с целью обеспечения возможности манипуляции этими пальцами в точном захвате, а также удержание положения максимального выпрямления и сгибания во всех суставах IV и V пальцев для обхватывания более крупных предметов и хорошей координации кисти при силовых захватах. Коррекция уже возникшей деформации предусматривает включение в занятия корригирующих упражнений в сочетании с массажными приемами и лечение положением. Ограничение сгибания в пястно-фаланговых суставах, уменьшающее объем рабочего движения кисти и значительно ухудшающее захват, обусловлено контрактурой боковых связок, мышц-разгибателей пальцев, суставных сумок пястно-фаланговых суставов, а также внутренними изменениями (ухудшающие скольжение суставных хрящей). Лечение тугоподвижности проводят путем пассивного и активного с помощью отведения и приведения выпрямленного пальца.
Внимание! Только после растяжения боковых связок можно приступать к упражнениям, улучшающим сгибание.Тугоподвижность пястно-фаланговых суставов, обусловленная напряжением общего разгибателя пальцев, характеризуется изменением объема движения в этих суставах в зависимости от положения кисти. Объем сгибания в пястно-фаланговых суставах увеличивается по мере тыльного сгибания лучезапястного сустава, так как это движение ведет к расслаблению мышцы-разгибателя пальцев. Упражнения рекомендуется проводить следующим образом. Кисть пациента максимально сгибают в тыльном направлении с целью расслабления мышц-разгибателей, затем сгибают пальцы кисти в пястно-фаланговых суставах, после чего сгибают руку в лучезапястном суставе (в ладонном направлении). Такая последовательность движений щадит хрящ пястно-фалангового сустава, так как исключается трение в этих суставах, которое нежелательно для поврежденного хряща (Вейсс М. и др., 1986).
Внимание! Увеличение давления на скользящую поверхность в этих суставах менее вредно, чем нарастание трения.При присоединении воспалительных изменений в суставах часто одновременно проявляются все описанные виды контрактур (тугоподвижности). В этих случаях схема лечения изменяется: боковые связки — мышцы-разгибатели пальцев кисти — суставные сумки. Занятия дополняются при тугоподвижности в суставах: пассивными, активными с помощью упражнениями с использованием скользящей плоскости, упражнениями с гимнастическими предметами (рис. 4.35) и на блоковых установках (рис. 4.36).

Рис. 4.35. Упражнения для кистей с применением гимнастической палки.

Рис. 4.36. Упражнения для кистей с применением блоковых установок.
По мере восстановления движений и силы мышц показаны трудотерапевтические операции: вязание, плетение из соломки, выжигание по дереву, работа на компьютере и др. Массаж[1] Массаж области сустава проводят в исходном положении пациента сидя, при этом предплечье находится на столике, кисть полусогнута. При поверхностном и глубоком поглаживании массажист одной рукой фиксирует пальцы, удерживая предплечье, другую руку кладет поперек тыла кисти и ведет движение до локтя. В области лучезапястного сустава производят обхватывающее поглаживание. Растирание поперечное и круговое в форме штрихования проводят I пальцами обеих рук на ладонной и тыльной сторонах. При растирании ладонной поверхности следует максимально сгибать кисть для лучшего проникновения к суставной сумке. Массаж сустава завершают поглаживанием, а также физическими упражнениями: сгибание, разгибание, отведение, приведение и круговые движения.
Массаж кисти (пястье, запястье) Основные приемы массажа: поглаживание, растирание, пассивные и активные упражнения. Сначала массируется тыльная, затем ладонная поверхность кисти. Поглаживание тыла кисти производят ладонной поверхностью последних четырех пальцев. Массажные движения соответствуют ходу лимфатических сосудов. Поглаживание проводят круговыми движениями. После общего поглаживания тыла кисти массируют большим или большим и указательным пальцами межкостные мышцы, каждую в отдельности. Растирание используют прямолинейно, спиралевидно и круговыми движениями; используют штрихование в продольном и поперечном направлении. При разминании I и II пальцами мягкие ткани оттягивают от кости и отжимают в сторону к пястно-фаланговому суставу. На ладонной поверхности кисти, которая при массировании переводится в положение супинации, производят поглаживание в форме глажения. После общего поглаживания и растирания специально воздействуют на мышцы возвышения I и V пальцев. Массирующие движения производят в направлении сухожильных влагалищ. Применяют поглаживание, растирание, разминание с отягощением, отжимание ткани от костей. При растирании ладонной поверхности следует максимально сгибать кисть для лучшего проникновения к суставной сумке.
Массаж пальцев Массажные движения на пальцах соответствуют ходу лимфатических сосудов и проводятся одновременно на ладонной и тыльной поверхностях, на боковых поверхностях — по направлению к основанию пальцев. Массаж заключается в поглаживании, которое производится в продольном направлении большим и указательным пальцами сначала с тыльной (большим пальцем), ладонной (указательным) и затем с боковых поверхностей (большим и указательным пальцами). При растирании, которое производится продольно, применяют спиралевидные движения; растирание может проводиться и поперечно. При этом применяется прием штрихования. При разминании I и II пальцами мягкие ткани оттягивают от кости. При массаже межфаланговых и пястно-фаланговых суставов применяется растяжение: суставные поверхности оттягиваются друг от друга; цель приема — воздействие на капсулу и связки сустава. Этот прием показан при тугоподвижности суставов, рубцовых сращениях. Показания к различным видам массажа представлены в таблице 4.1.

При нарушениях трофики тканей, явлениях синовита и острого болевого синдрома предпочтение отдается сегментарному массажу: воздействуют на паравертебральные области соответствующих спинномозговых сегментов (суставы пальцев и кисти — C5-Th2). Помимо сегментарного массажа при клинике синовита, бурсита, тендовагинита успешно применяется массаж электростатическим полем системы «Хивамат». Уникальным действующим фактором процедуры является сагиттальное возвратно-поступательное смещение всей толщи подлежащих воздействию тканей (глубокая осцилляция тканей). Это происходит во время импульсов тока только на участках движения рук массажиста с надетыми виниловыми токопроводящими перчатками: поверхность притягивается в месте касания руки в перчатке и опускается после их отведения. Субъективно при этом пациент ощущает вибрацию. В этом состоит основное отличие данного метода от других видов массажа, когда происходит давление на ткани рук массажиста или насадки вибратора. Воздействие проводится как на область сустава, так и на регионарные мышцы. При отсутствии воспалительных изменений и при наличии нарушений мышечного тонуса применяется классический массаж с мягкой техникой для улучшения кровообращения в конечности. Сам сустав на данном этапе не массируется. При расслабляющем массаже особенностью техники является использование приемов поглаживания, разминания в медленном темпе, поверхностного растирания, непрерывной лабильной вибрации с продвижением по массируемой мышце, легкого встряхивания. В случаях болевой или миогенной контрактуры преимущественному воздействию подвергаются контрагированные мышцы, которые после вышеописанных приемов подвергаются мануальному растяжению, что способствует коррекции контрактуры. Для снижения болевых ощущений и расслабления мышц, а также улучшения условий кровообращения проводится подводный массаж. На этом этапе лечения отдается предпочтение общему вихревому массажу или струевому массажу с давлением водной струи 0,5 атм. и расстоянием в 5–8 см от наконечника до массируемой поверхности. Время процедуры — 10 мин при температуре воды 36,5—37,5 °C. При проведении подводного струевого массажа используются приемы поглаживания и вибрации. Продолжительность процедуры 5–7 мин. Длительность курса массажа определяется стойкостью патологических изменений и составляет 12–15 процедур. Противопоказания, общепринятые для массажа. Представленная базисная программа может модифицироваться в зависимости от клинического состояния пациента. Кроме того, отдельные средства физической реабилитации (средства ЛФК, массаж, элементы мануальной терапии, рациональный двигательный режим и др.) рекомендуются в качестве профилактических мероприятий.
Глава 5 Артроз суставов стопы
Артроз стопы является главным образом последствием патологической формы и функций стопы и ее травмы, но может возникнуть и после перенесенных воспалительных процессов. Наиболее частой причиной изменения формы и функции является плоско-вальгусная стопа, которая возникает в результате конституционной слабости тканей или является следствием деформации коленного сустава после перенесенной травмы. Симптомы артроза, проявляющиеся к концу второго десятилетия жизни, развиваются на почве изменений плоско-вальгусной стопы, сохранившихся с юношеского возраста. В юношеском возрасте быстро растущие конечности часто подвергаются нагрузке, соответствующей массе взрослого человека. Растущие мышцы быстро утомляются, судорожно напрягаются, и развивается так называемое воспалительное или тугоподвижное плоскостопие. Это состояние вначале является результатом мышечной контрактуры, а позже — результатом контрактуры связок и суставной капсулы. Стопа в течение некоторого времени еще справляется с нагрузкой, но постепенно все больше теряет способность переносить нагрузку, обусловленную профессией или увеличением массы. Чаще всего поражаются лица, выполняющие работу стоя (например, официанты, парикмахеры, хирурги, продавцы и др.). Мышцы стопы, суставная капсула и связки реагируют на увеличенную нагрузку тоническим напряжением, при помощи которого организм пытается сохранить физиологическое соотношение костей стопы, однако в конце концов это напряжение уже не в состоянии предотвратить патологическое смещение костей, образующих сустав. При помощи стопы передняя часть таранной кости соскальзывает кпереди и книзу с пяточной кости, находящейся в вальгусном положении, в результате этого ладьевидная кость смещается кнаружи и книзу. Артроз в первую очередь развивается в таранно-пяточном и таранно-ладьевидном суставах (в одном из них или сразу в обоих суставах). Пронационные или супинационные переломы лодыжек, даже при идеальной репозиции, вызывают через некоторое время жалобы больных. Неудовлетворительная репозиция отломков, особенно если она осложнена переломом треугольника Фолькманна, очень рано становится причиной артроза. Артроз может быть вызван и переломами голени выше голеностопного сустава. Небольшие смещения по оси приводят к патологической нагрузке хряща и к неправильному движению сустава. Практически каждый компрессионный перелом пяточной кости, даже при идеальной репозиции отломков, вызывает артроз таранно-пяточного сустава.5.1. Анатомо-функциональные особенности стопы
Стопа — дистальный отдел нижней конечности, выполняющий у человека опорную и рессорную функции. Условной границей стопы, отделяющей ее от голени, является линия, проведенная через верхушки лодыжек. Костной основой стопы являются кости предплюсны, плюсны и пальцев. Форма костей, а также связочно-мышечный аппарат стопы придают ей несколько выпуклую форму. В состав предплюсны входят: таранная кость, которую П.Ф.Лесгафт рассматривал как самый большой в теле человека костный мениск, расположенный между костями голени и стопы, являющийся «замком сводов» стопы; пяточная кость, бугор которой образует основу пятки; ладьевидная кость; кубовидная кость; три клиновидных кости — медиальная, промежуточная и латеральная. Плюсна образована пятью короткими трубчатыми костями (I–V). Скелет каждого пальца, кроме большого, образованного двумя фалангами, состоит из проксимальной, средней и дистальной фаланг. На подошвенной поверхности стопы в области плюснефалангового сустава большого пальца постоянно присутствуют сесамовидные кости. Они могут также встречаться в области межфаланговых суставов. Голеностопный сустав образован нижними эпифизами костей голени и таранной костью. Внутренняя и наружная лодыжки с боков плотно охватывают таранную кость, вследствие чего боковые движения в суставе практически исключаются. Капсула сустава прикрепляется к кости по краю суставного хряща, исключая передние отделы сустава. На боковых поверхностях капсула туго натянута и утолщена за счет мощных связок. На внутренней поверхности сустава имеется дельтовидная связка, которая начинается от верхушки внутренней лодыжки, расходится веерообразно и прикрепляется на таранной, пяточной и ладьевидной костях. С наружной поверхности суставной капсулы имеются три связки, которые берут начало у наружной лодыжки и оканчиваются на таранной и пяточной костях (рис. 5.1).

Рис. 5.1. Голеностопный сустав и стопа: 1 — медиальная лодыжка; 2 — таранная кость; 3 — ладьевидная кость; 4 — клиновидная кость; 5 — 1-я плюсневая кость; 6 — проксимальная фаланга; 7 — плюснефаланговый сустав; 8 — пяточная кость; 9 — подтаранный сустав; 10 — голеностопный сустав.
Голеностопный сустав — одноосный, движения в нем происходят вокруг поперечной оси, проходящей через концевой отдел наружной лодыжки, через тело таранной кости и выходит на 2 см ниже несколько кзади от внутренней лодыжки (рис. 5.2).

Рис. 5.2. Оси голеностопного сустава и суставов стопы: 1 — ось голеностопного сустава; 2 — ось таранно-пяточного сустава; 3 — ось поперечного сустава стопы (таранно-ладьевидный + пяточно-кубовидный). Возможные движения — тыльное и подошвенное сгибание. Объем движений в голеностопном суставе равняется 60–70°, отклоняясь у различных людей в ту или иную сторону (рис. 5.3).
Известно, что в голеностопном суставе допускается еще вращение таранной кости вокруг вертикальной оси. При тыльном сгибании блок таранной кости как бы ввинчивается в межлодыжечную вилку сустава, раздвигая и расширяя ее своим наиболее широким передним отделом, превышающимразмер межлодыжечного пространства. При подошвенном сгибании таранная кость вывинчивается из межлодыжечной вилки и содействует уменьшению межлодыжечного пространства. Соединение костей предплюсны. Суставы предплюсны укреплены проходящими поверх суставных капсул короткими прочными связками. Кроме того, кости предплюсны соединяются в некоторых местах межкостными связками, обеспечивающими прочное соединение смежных костей. Среди суставов предплюсны необходимо отметить следующие: Таранно-пяточный сустав образуется задними суставными поверхностями тел таранной и пяточной костей. Сустав имеет цилиндрическую форму, суставные поверхности совершенно конгруентны. При движении в голеностопном суставе поверхности таранной и пяточной костей сходятся и расходятся. При расхождении щель сустава может достигать 5 мм. Расхождение и сближение костей вызывают пронационно-супинационные движения и отведение — приведение. Сустав подкрепляется мощными связками, натянутыми по наружной и внутренней поверхности сустава. Снаружи залегают три таранно-пяточные связки — передняя, задняя и наружная, а внутри — одна. Кроме этих связок, имеется внутренняя межкостная связка, заполняющая sinus tarsi. В ряде изданий этот сустав носит название — подтаранный. Таранно-пяточно-ладьевидный сустав — самый важный из всех суставов предплюсны. Он образуется передними суставными поверхностями таранной и пяточной костей, а также головкой таранной и ладьевидной костей.
Рис. 5.3. Нормальный объем движений (сгибание и разгибание) в голеностопном суставе.
Этот сустав отделен от таранно-пяточного с помощью lig. talocalcaneum interosseum. Хотя сустав относится к шаровидным, движения в нем происходят главным образом около одной оси, которая служит осью и для таранно-пяточного сустава. В этом суставе происходят три вида движений: а) пронация-супинация; б) приведение-отведение и в) сгибание-разгибание (рис. 5.4).

Рис. 5.4. Нормальный объем движений (супинация и пронация) в таранно-пяточном суставе.
Внимание! Таранно-пяточно-ладьевидный и таранно-пяточный суставы функционируют одновременно.Пяточно-кубовидный и таранно-ладьевидный суставы образуют поперечный сустав предплюсны, единый в функциональном отношении. В этом суставе возможны супинация-пронация и приведение-отведение. В хирургии он носит название сустава Шопара. Как видно на рисунке 5.5, S-образной формы суставная щель сустава Шопара начинается с медиальной стороны стопы между головкой таранной кости и ладьевидной костью и проходит далее между пяточной и кубовидной костями. На границе между таранно-ладьевидным и пяточно-кубовидным суставами суставные щели названных суставов отделяются друг от друга проходящей в глубине между костями раздвоенной связкой (lig. bifuzratum), которая названа «ключом» сустава Шопара.

Рис. 5.5. Кости правой стопы (вид сверху): 1 — таранная кость; 2 — пяточная кость; 3 — кубовидная кость; 4 — ладьевидная кость; 5, 6, 7 — медиальная, промежуточная и латеральная клиновидные кости; 8 — первая плюсневая кость; 9, 10, 11 — проксимальная, средняя и дистальная фаланги V пальца; 12 — линия, проходящая по суставной щели сустава Лисфранка (совокупность предплюсне-плюсневых суставов); 13 — линия, проходящая по суставной щели сустава Шопара (совокупность таранно-ладьевидного и пяточно-кубовидного суставов).
Плюсна. Предплюсне-плюсневые суставы являются плоскими по форме сочленениями, расположенными между костями предплюсны и плюсны. С тыльной и подошвенной сторон они укреплены прочными связками. В совокупности эти суставы известны под названием сустава Лисфранка (рис. 5.5). Так же как и в суставе Шопара, здесь имеются межостистые связки. Одна из них, наиболее прочная, межкостная клиновидно-плюсневая связка, названа «ключом» сустава Лисфранка. Эта связка соединяет первую клиновидную и вторую плюсневую кости. Плюснефаланговые и межфаланговые суставы стопы по своему строению сходны с гомологичными суставами кисти (рис. 5.6, 5.7).

Рис. 5.6. Нормальный объем разгибания в плюснефаланговом суставе I пальца и нормальный объем сгибания в плюснефаланговых суставах остальных пальцев.

Рис. 5.7. Нормальный объем сгибания в проксимальных межфаланговых суставах стопы. Эти суставы разгибаются не более 0°.
Нормальная стопа имеет 3 точки опоры: сзади — подошвенная бугристость пяточной кости, а спереди — головки I и V плюсневых костей. Эти точки опоры соединены системой арок, удерживающей подошвенный свод. Различают внутренний и наружный свод стопы (рис. 5.8).

Рис. 5.8. Внутренний свод проходит через бугор пяточной кости, таранную, ладьевидную, I клиновидную и I плюсневую кости. Вершиной этой дуги является ладьевидная кость, которая при нагрузке опускается, дуга при этом становится длиннее. Высота внутреннего свода при угле свода 125 равна 39 см, а при нагрузке ладьевидная кость отстает от пола на 15–18 мм (В.О.Маркс).
Наружный свод состоит из пяточной, кубовидной и V плюсневой костей. Вершиной арки является кубовидная кость, которая приподнята над плоскостью пола на 3–5 мм.
Внимание! Высота продольного свода непостоянна и изменяется не только от нагрузки, но и с возрастом.Поперечный свод образован головками плюсневых костей и наиболее выражен вблизи сустава Лисфранка. Головки I–IV и V плюсневых костей лежат на одном уровне, а головки II и III — выше. Свод под влиянием нагрузки пружинит, чем создает дополнительную амортизацию (рис. 5.9).

Рис. 5.9. Передний поперечный свод (сечение проведено проксимальнее головок плюсневых костей): а — нормальная форма свода; б — нижняя граница нормы — головки еще находятся в одной плоскости; в — поперечное плоскостопие с преимущественной нагрузкой II и III головок; г — преимущественная нагрузка приходится на III головку.
В поддержании поперечного свода значительную роль играют мышцы, особенно большое значение придается отводящей мышце большого пальца, а также межкостным и червеобразным.
5.2. Исследование области голеностопного сустава и стопы
Осмотр области голеностопного сустава и стопы Стопу и голеностопный сустав осматривают в положении пациента стоя или при передвижении, а также когда суставы свободны от нагрузки. Обе лодыжки сравнивают спереди, сзади и с боков, выявляя припухлость, гипотрофию мышц, деформацию стопы и пальцев, расположение мозолей, подкожных узлов, реакцию сумок, кожные изменения, отек и внешний вид ногтей. Выявление мозолей и увеличенных сумок стопы помогает определить области ненормального давления или трения. В деформированной стопе мозоли и увеличенные сумки могут появиться в необычных местах, соответствующих положению точек наибольшего давления. Необходимо различать поверхностную продольную припухлость, локализованную в местах расположения сухожильных влагалищ, от более диффузной припухлости, обусловленной поражением самого сустава. Синовит предплюсневых суставов иногда вызывает покраснение или выпячивание на тыльной поверхности стопы. Воспаление связок, укрепляющих передний отдел стопы, может привести к ослаблению и растяжению связочного аппарата. В этих случаях передний отдел стопы становится шире. Деформации стопы. Осмотр стопы может обнаружить удлинение и уплощение продольного свода стопы (например, плоскостопие) или ненормально высокий продольный свод. О наличии варусной или вальгусной деформации можно судить по отклонению стопы в любую сторону от воображаемой вертикальной прямой, проведенной вдоль продольной оси нижней конечности. Если эта прямая опущена из точки на середине надколенника, она должна пройти между I и II пальцами стопы. При супинации стопы подошва повернута внутрь, а при пронации — кнаружи. В норме (рис. 5.10, а) в переднезадней проекции ось голени АБ и ось стопы ВГ составляют угол БВГ, открытый кнаружи и равный 3-10° (это так называемый физиологический вальгус стопы). В боковой проекции ось голени АБ (рис. 5.10, б), проходящая через центр суставной поверхности большеберцовой кости (Б), совпадает с центром тела таранной кости.

Рис. 5.10. Некоторые биомеханические особенности голеностопного сустава в норме: а — соотношение оси голени и блока таранной кости (передне-задняя проекция); б — соотношение оси голени и блока таранной кости (боковая проекция). Объяснение в тексте.
• Приведенной стопой называется деформация, при которой передний отдел стопы смещен кнутри по отношению к средней линии ноги. Отведенной стопой — деформация, при которой передний отдел стопы смещен кнаружи по отношению к средней линии конечности. Положение приведения с супинацией (варус) или отведения с пронацией (вальгус) часто сочетается с другими деформациями стопы. Эти деформации голеностопного сустава и стопы могут быть связаны с деформациями коленных суставов (О-образные или Х-образные ноги). Неправильная походка, связанная с деформацией стопы. • Походка носками врозь с отклонением переднего отдела стопы кнаружи может развиться у пациентов с деформированными стопами и голеностопными суставами. В этом случае пациенты компенсируют движения стопы и голеностопного сустава латеральным отклонением стопы. Такое отклонение стопы часто переходит в вальгусную деформацию, причем таранные и ладьевидные кости обеих стоп перемещаются кнутри и книзу, уплощая продольный свод; пациент при этом старается наступать на внутренний отдел стопы. Стопа становится более плоской, и если при этом предплюсневые суставы поражены воспалительным процессом, то стопа может стать ригидной и почти неподвижной. Когда стопа при ходьбе ротирована кнаружи, тогда увеличивается давление на I плюснефаланговый сустав с перенесением тяжести тела на боковую сторону I пальца, что еще больше увеличивает вальгусную деформацию пальца. • Походка носками внутрь часто бывает врожденной, обусловленной смещением переднего отдела стопы внутрь по отношению к средней линии ноги. При такой деформации увеличивается нагрузка на наружную часть стопы и ослабляется давление на I плюснефаланговый сустав. Отклонение переднего отдела стопы внутрь часто сочетается с супинацией стопы. Следует отметить и другие деформации стопы: деформация I пальца стопы, молоткообразные пальцы, петушиная деформация. Перечисленные деформации пальцев стопы и различные их сочетания являются результатом повреждений суставов и воспалительного процесса в суставной капсуле и связках плюснефаланговых суставов I–V пальцев. Повреждение межфаланговых суставов пальцев приводит к разгибательной деформации фаланг пальцев.
Пальпация области голеностопного сустава и стопы При пальпации следует прежде всего определить: • Болезненность суставной щели. • Припухлость, связанную с внутрисуставным выпотом. • Ограничение пассивных и активных движений. • Боль (особенно при нагрузке) во время пальпации и движения в суставе. Голеностопный сустав. 1. Пальпаторно определите суставную щель одним или двумя большими пальцами, одновременно при этом сгибая и разгибая сустав. Обратите внимание на наличие крепитации во время движения. 2. Сильно надавите в этом месте дня выявления болезненности и припухлости. 3. Определите пассивную подвижность в суставе. Для этого следует слегка согнуть ногу пациента в коленном суставе с целью расслабления задней группы мышц голени. Одной рукой врач захватывает голени в области пятки, а другой — проводит пассивное движение. В норме пассивное тыльное сгибание осуществляется в пределах 20°, а подошвенное — 45°. Таранно-пяточный (подтаранный) сустав практически недоступен для пальпации. Возможно только определение подвижности: 1. Врач одной рукой фиксирует голень, а другой, обхватив область пятки, сдвигает стопу кнутри. В норме движение возможно в пределах 30°. 2. Положение рук врача то же. Движение стопы осуществляется кнаружи около 20°. Пятка. Боль в пятке может быть вызвана костными шпорами, воспалением пяточного сухожилия, какой-либо из сумок пятки или пяточной жировой подушки. Точная локализация припухлости или повышенной чувствительности помогает выявить изменения тканей. Плюснефаланговые суставы. 1. Болезненность в их области оценивается при поперечном сдавлении головок плюсневых костей (рис. 5.11).

Рис. 5.11. Поперечное сжатие плюсневых костей.
2. Если определена болезненность этим приемом, то проводится пальпация каждого плюснефалангового сустава, сжимая их между большими пальцами (с заднебоковой поверхности и указательными (со стороны подошвы). 3. Движения в каждом суставе оцениваются следующим образом: врач захватывает головку плюсневой кости между большим и указательным пальцами одной руки, а другой — совершает движения (сгибание и разгибание). В норме 1-й плюснефаланговый сустав разгибается на 80° и сгибается на 35°. Другие суставы могут сгибаться и разгибаться ориентировочно на 40°. Межфаланговые суставы. Проксимальные и дистальные межфаланговые суставы стоп пальпируются так же, как соответствующие суставы пальцев рук. Медиальная и латеральная стороны сустава прощупываются I и II пальцами. Синовит межфаланговых суставов лучше всего обнаруживается с медиальной и латеральной сторон сустава; припухлость, повышенная чувствительность и повышение температуры выявляются путем надавливания пальцами на сустав с разной силой. Подвижность определяется при фиксации более проксимально расположенной фаланги и движении более дистальной фаланги. В норме проксимальные межфаланговые суставы сгибаются на 50°, а дистальные — на 40°; разгибание варьирует до 30°. Исследование стабильности стопы. • Передняя стабильность. Симптом переднего выдвижного ящика определяет целостность передней таранно-малоберцовой связки. И.п. пациента — сидя на стуле; врач одной рукой пытается отвести нижний отдел голени кзади, а другой осуществляет движение (на себя) пяточной и таранной кости (рис. 5.12). Любое движение стопы по отношению к голени означает ее нестабильность.

Рис. 5.12. Определение передней нестабильности стопы (Доэрти М. и др., 1993).
• Латеральная нестабильность является результатом повреждения передней таранно-малоберцовой или пяточно-малоберцовой связок. И.п. пациента то же; врач двумя руками обхватывает пяточную кость, затем пальпирует большим пальцем область, расположенную ниже латеральной лодыжки (рис. 5.13). После чего врач медленно поворачивает пятку пациента кнутри, обращая внимание на избыточную подвижность и появление пальпируемой щели вне большого пальца.

Рис. 5.13. Определение латеральной нестабильности стопы (Доэрти М. и др., 1993).
Для выявления недостаточности дельтовидной связки врачу следует поворачивать пятку кнаружи и определить при этом появление впадины на медиальной стороне (Доэрти М. и др., 1993). Завершением осмотра стопы является «суставная игра». После осмотра и пальпации стопы следует переходить к изучению состояния мышечной системы голени и стопы.
Исследования мышечной системы Движения в суставах стопы совершаются с помощью мышц, которые расположены на голени тремя группами: передней, задней и латеральной. Задняя группа мышц в четыре раза сильнее, чем передняя. Это объясняется тем, что стопа представляет собой рычаг I и II рода в зависимости от положения и выполняемой функции. В покое стопа представляет собой рычаг I рода, в котором точка опоры лежит между точками приложения силы и сопротивления. При поднимании на носки стопа действует как рычаг II рода, в котором точка сопротивления лежит между точками приложения силы и опоры (рис. 5.14).

Рис. 5.14. Стопа как рычаг II рода: а — точка опоры; б-в — направление силы тяжести; д-г — направление силы мышечной тяги; а-е — плечо рычага силы мышечной тяги; ж-е — плечо рычага силы тяжести.
Мышцы голени обычно делят на четыре группы: сгибатели, разгибатели, супинаторы и пронаторы. Это деление условное и не совпадает с анатомическим расположением мышц, но значительно облегчает их тестирование. • Длинный разгибатель большого пальца — функция: тыльное сгибание I пальца и стопы. Мышцу исследуют в положении стопы под прямым углом к голени. Больному предлагают произвести тыльное сгибание большого пальца. При сокращении мышцы сухожилие легко пальпируется над I плюсневой костью. • Длинный разгибатель пальцев — функция: тыльное сгибание стопы и пальцев (II–III–IV–V), а также пронация стопы. Пронирующее действие усиливается в положении тыльной флексии. При исследовании мышечной силы больному предлагают установить стопу в положении максимального тыльного сгибания с одновременно выпрямленными пальцами. При этом врач одной рукой противодействует этому движению, а другой — пальпирует напрягающиеся сухожилия. • Передняя большеберцовая мышца — функция: тыльное сгибание в голеностопном суставе и супинация. Мышца также способствует удержанию продольного свода стопы. Для определения функции этой мышцы стопу, если это возможно, устанавливают в положение небольшого подошвенного сгибания и отведения и предлагают больному произвести тыльное сгибание с приподниманием внутреннего края стопы. Сухожилие мышцы легко пальпируется под кожей тыла стопы. • Длинная малоберцовая мышца — функция: подошвенное сгибание стопы, пронация (поднимание наружного края стопы), кроме того, она удерживает продольный свод стопы. Сила мышцы определяется при согнутой в коленном суставе ноге. Стопу укладывают на кушетку внутреннем ее краем, затем больному предлагают приподнять над кушеткой наружный ее край. Напряжение мышцы определяется у головки малоберцовой кости. • Короткая малоберцовая мышца — функция: подошвенное сгибание, отведение и приподнимание наружного края стопы. Она является единственной мышцей, дающей чистое отведение стопы. Для определения силы мышцы больному предлагают отвести стопу кнаружи. Напряжение сухожилия определяют позади шиловидного отростка V плюсневой кости. • Трехглавая мышца голени является мощным подошвенным сгибателем стопы. Своим напряжением она удерживает тело в вертикальном положении. Для определения силы мышцы больному предлагают встать на носки или присесть (сидя на корточках). • Задняя большеберцовая мышца — функция: подошвенное сгибание стопы и супинацию. Кроме того, она принимает участие в поддержании продольного свода стопы и препятствует смещению таранной кости в медиальную сторону. Исследование силы мышцы проводят при согнутой ноге в коленном суставе. Стопу укладывают на кушетке наружным ее краем, затем больному предлагают приподнять эту часть стопы. При этом напрягающееся сухожилие мышцы пальпируется между внутренней лодыжкой и бугристостью ладьевидной кости. • Длинный сгибатель пальцев — функция: подошвенное сгибание ногтевых фаланг II–III–IV и V пальцев и стопы, кроме того, она приподнимает внутренний край стопы. Исследование функции мышцы производят в положении стопы под прямым углом к голени. Больному предлагают согнуть пальцы, при этом напрягающееся сухожилие пальпируется позади внутренней лодыжки. • Длинный сгибатель большого пальца — функция: подошвенное сгибание I пальца, поднимает внутренний край стопы. Исследование функции мышцы производят в положении стопы под прямым углом к голени. Больному предлагают согнуть большой палец, при этом сухожилие пальпируется позади внутренней лодыжки.
Внимание! Силу каждой мышцы можно исследовать, применяя дозированное сопротивление рук врача выполняемому движению.Таким образом, определив функцию каждой мышцы в отдельности, врач имеет полную картину состояния мышц голени. При исследовании мышц голени и стопы следует также учитывать и миофасциальный болевой синдром (например, паттерн отраженной боли верхних и нижних ТТ короткого разгибателя большого пальца, пальцев и мизинца; паттерн отраженной боли ТТ мышцы, отводящей мизинец и коротких сгибателей пальцев; паттерн отраженной боли ТТ, отводящей большой палец).
Измерение отдельных элементов деформации После изучения состояния мышц переходят к измерению отдельных элементов деформации (степень гипотрофии, укорочение, отклонение пятки, переднего отдела стопы, состояние сводов). • О гипотрофии мышц судят по уменьшению длины окружности, которую измеряют сантиметровой лентой на одном и том же уровне как на пораженной, так и на здоровой конечности. • Укорочение конечности может быть анатомическое, относительное и ортопедическое: а) анатомическое укорочение (наблюдается при разных состояниях, например, отставании в росте) определяется измерением каждого сегмента отдельно: бедро измеряется от вершины большого вертела до суставной щели коленного сустава; голень — от суставной щели коленного сустава до нижнего края наружной лодыжки; стопа — от края пятки до концевой фаланги I пальца; б) относительное укорочение (наблюдается при подвывихах или вывихах бедра): измеряется длина конечности от передней верхней оси подвздошной кости до внутренней лодыжки; при отсутствии деформаций и контрактур суставов характеризует степень смещения большого вертела. При порочном положении конечности величина относительного укорочения суммируется с кажущимся укорочением. Об относительном укорочении можно судить по смещению большого вертела относительно линии Розера-Нелатона; в) измеряется также ортопедическое, или функциональное, укорочение, которое включает в себя анатомическое и относительное. В тех случаях, когда у больного имеется только анатомическое или только относительное укорочение, оно будет совпадать с ортопедическим, при наличии того или другого ортопедическое укорочение равно их сумме.
Внимание! Ортопедическое укорочение может быть и при отсутствии анатомического и относительного укорочения. В этом случае оно обусловлено только порочным положением конечности (например, при сгибательной контрактуре тазобедренного и коленного суставов, так называемое кажущееся укорочение).• При деформациях стопы наблюдаются ее боковые отклонения — кнаружи (вальгусное положение) и кнутри (варусное положение). Величина этого отклонения зависит от степени поражения мышц и давности заболевания. Величина отклонения пятки характеризуется углом между вертикальной линией, опущенной из середины подколенной ямки, и линией, проведенной вдоль пятки. Угол вальгирования или супинирования следует измерять при нагрузке, когда он более резко выражен (рис. 5.15).

Рис. 5.15. Соотношение оси голени к пяточной кости: а — нормальное соотношение; б — вальгирование пяточной кости в таранно-пяточном (подтаранном) суставе.
Пяточная кость, кроме того, может быть в той или иной степени приподнята кверху. Это обычно сопровождается резким напряжением пяточного сухожилия, кожа над которым собирается в складки. В других случаях, при гипотрофии трехглавой мышцы, пяточная кость опускается книзу, пяточное сухожилие уплощено и не пальпируется. Чем больше пяточная кость опускается книзу, тем больше сглаживается пяточный бугор. О состоянии переднего отдела стопы судят прежде всего на основании осмотра, а степень того или иного компонента определяют несколькими приемами. Наиболее точно приведение переднего отдела стопы можно определить с помощью угломера, одну браншу которого устанавливают на подошве вдоль продольной оси пятки, другую — вдоль оси переднего отдела стопы. Угол приведения отсчитывают от 0°. Супинация переднего отдела стопы характеризуется углом между горизонталью и плоскостью подошвы при нагруженной стопе и измеряется угломером (рис. 5.16).



Рис. 5.16. Состояние переднего отдела стопы: а — нормальное расположение отдела стопы: б — варусная позиция переднего отдела стопы; в — вальгусная позиция переднего отдела стопы и супинация пятки; г — при нагрузке только задней половины подошвы передний отдел стопы «переходит в пронацию», а пятка устанавливается вертикально.
• Для определения пяточно-таранного угла одну линию АВ проводят касательно к высшим точкам суставной поверхности пяточной кости, а вторую линию СД проводят касательно к наиболее выступающим кверху точкам пяточного бугра, а пересечение этих линий обозначается буквой Е. Угол СЕВ называется пяточно-таранным углом, и в норме колеблется в пределах от 140 до 150°. Угол АЕС называется суставно-бугорным углом и как угол дополнительный к 180°, равняется 40–30°. Метод выявления этой степени деформации определяется рентгенологическим путем и служит обязательным дополнением к клинико-инструментальным методам исследования (рис. 5.17).

Рис. 5.17. Пяточно-таранный угол: а — нормальный (30–40°); б — при деформации пяточной кости (последствия травмы) угол уменьшается.
• Для определения величины продольного свода стопы предложено несколько методик, простейшей из которых является измерение его величины угломером. Измерение проводится по внутренней стороне стопы: первую браншу накладывают параллельно I плюсневой кости, вторую — по длиннику пяточной кости; шарнир угломера при этом должен соответствовать уровню шопарова сустава. В норме угол равен 123–130° (рис. 5.18).

Рис. 5.18. Определение величины продольного свода стопы.
Метод М.О.Фридланда, при котором вычисляется так называемый «подометрический индекс стопы». Измеряют: а) длину стопы от верхушки пальцев до конца пятки; б) ширину стопы на уровне I–V пястно-фалангового сустава («большая» ширина); в) ширину стопы на уровне заднего края лодыжек («малая» ширина); г) высоту стопы на уровне ладьевидной кости на расстоянии одного поперечного пальца от щели голеностопного сустава. Автор пришел к выводу, что стопа имеет постоянные размеры по отношению к росту человека. Длина стопы равняется 15,5 % роста, «большая» ширина составляет 40 % длины стопы, «малая» ширина — 27 % и высота стопы — 31 %. Величина индекса вычисляется по следующей формуле: I = (h х 100)/L где h — высота стопы; L — длина стопы. Нормальный свод стопы находится в пределах 31–29 %. Отклонение от этой нормы является нарушением. Индекс свыше 33 % означает резкую экскавацию, от 33 до 31 % — повышенный свод, от 29 до 27 % — пониженный свод и ниже 25 % — резкое понижение.
5.3. Лечение артроза суставов стопы средствами физической реабилитации
В комплексном лечении артритов значительное место принадлежит средствам физической реабилитации. Восстановление функции движения и профилактика ее нарушений в пораженном суставе и в окружающих тканях, обычно патологически измененных (в мышцах, сухожилиях и их влагалищах и пр.), невозможны без применения ЛФК, физиотерапевтических методов, массажа, мануальной терапии и рационально построенного двигательного режима. Средства физической реабилитации воздействуют в первую очередь на болезненные процессы в пораженных суставах с ускорением рассасывания выпота и более быстром обратном развитии пролиферативных изменений. Этому способствует связанное с движениями улучшение местного кровообращения и биохимических процессов в тканях. Средства физической реабилитации (в частности, ЛФК и трудотерапия), применяемые в целях нормализации двигательной функции, могут обеспечивать разрушение создавшихся неполноценных временных компенсаций, восстановление силы мышц и координации движений, улучшение бытовых и локомоторных движений. Основные задачи средств физической реабилитации: • Воздействие на пораженные суставы с целью развития подвижности и профилактики дальнейшего нарушения функции. • Укрепление мышечной системы и повышение ее работоспособности, улучшение условий кровообращения в области суставов, стимулирование трофических процессов и борьба с гипотрофическими явлениями в мышцах. • Воздействие на связочный аппарат, принимающий значительное участие в патогенезе заболевания. • Противодействие отрицательному влиянию длительного двигательного режима, направленного на щажение пораженной стопы при бытовых и производственных нагрузках. • Уменьшение болевых ощущений приспособлением пораженной стопы к дозированной физической нагрузке. Повышение тренированности и общей работоспособности. Назначать активные средства физической реабилитации в остром периоде заболевания не рекомендуется. В этот период основной задачей является снижение болезненности в пораженных суставах, для чего осуществляются лечение положением (с помощью лонгеток, ортопедических ортезов и др.) и тепловые процедуры (при отсутствии общих противопоказаний). В подостром периоде применяют лечение положением, мануальную терапию, лечебную гимнастику (ЛГ), массаж и физические методы. Раннее начало лечения положением пораженного отдела нижней конечности обеспечивает последующий эффект физических упражнений и массажа, мануальной терапии, ускоряет восстановление функции сустава. Лечение положением В зависимости от локализации поражения рекомендуются следующие функционально-выгодные положения: а) при поражении межфаланговых суставов имеется наклонность к сгибательной контрактуре, в этом случае используют ватно-марлевый валик, причем если плюснефаланговые суставы не затронуты, валик следует укладывать таким образом, чтобы они были свободны, а межфаланговые — прилегали к валику в положении максимально возможного разгибания; б) при локализации процесса в плюснефаланговых суставах определяется ограничение их разгибания и переразгибание в межфаланговых суставах; в этом случае валик необходимо подкладывать под плюснефаланговые суставы при возможно полном их разгибании и при согнутых межфаланговых суставах; в) при поражениях области голеностопного сустава важно укладывать стопу под углом в 90° (с опорой о подстопник).
Манипуляционная и мобилизационная техника • Межфаланговые суставы. Мобилизация суставов проводится в дорсоплантарном и латеролатеральном направлениях. Техника проведения этих приемов аналогична технике исполнения их на суставах кисти. И.п. пациента — лежа на спине, на животе и на боку (рис. 5.19).

Рис. 5.19. Мобилизация межфаланговых суставов: тракционное движение (а); дорсоплантарное движение с легкой тракцией (б); схема движения (в).

Рис. 5.19. Продолжение.
• В плюснефаланговых суставах мобилизация осуществляется как в направлениях, указанных выше, так и в направлении вращения (рис. 5.20).

Рис. 5.20. Мобилизация плюснефаланговых суставов проводится приемами дорсального (а) и плантарного (б) «веера»; с легкой тракцией; схема движения (в).
• Сустав Лисфранка. При определении суставной щели следует ориентироваться на основание V плюсневой кости, которое довольно легко пальпируется с наружной стороны стопы. Мобилизация проводится в плантарном направлении, так как подвижность в этом направлении несколько больше, чем в дорсальном. Возможна тракция и легкие вращательные движения (рис. 5.21).

Рис. 5.21. Мобилизация сустава Лисфранка: движение проводится в плантарном направлении (а); схема движения (б).
• Кубовидная кость. Рекомендуются следующие направления движений при проведении мобилизации: дорсоплантарное и тракционное (рис. 5.22).

Рис. 5.22. Мобилизация кубовидной кости: плантарное направление с легкой тракцией (а); схема движения (б).
Манипуляция проводится следующим образом: I палец одной руки врача накладывается на I палец другой, расположенной на кубовидной кости, затем выполняется толчок (в плантарном направлении). Прием проводится эффективнее в момент тракционного движения. • Ладьевидная кость. Мобилизация проводится в дорсальном направлении. И.п. больного — лежа на животе, под область голеностопного сустава подкладывается ватно-марлевый валик (рис. 5.23).
Рис. 5.23. Мобилизация ладьевидной кости: дорсальное направление с легкой тракцией при различной фиксации (а, б); схема движения (в).
Возможно также проведение мобилизации и в плантарном направлении. Для этого пациент находится в и.п. лежа на спине, под область пятки подкладывается валик (рис. 5.24).
Рис. 5.24. Мобилизация ладьевидной кости: плантарное направление с легкой тракцией при различной фиксации (а, б); схема движения (в).
• Пяточная кость. Мобилизация в суставе Шопара осуществляется в следующих направлениях: супинации и пронации, боковых, переднего и заднего смещений, а также ротационных движений. И.п. пациента — лежа на животе, на спине с подведенным под область стопы валиком (рис. 5.25). Манипуляция проводится в виде подошвенного и тыльного толчков. Все приемы выполняются одновременно с легкой тракцией за пяточную кость.

Рис. 5.25. Варианты мобилизации пяточной кости: и.п. пациента лежа на спине (а); схема движения (б); лежа на животе (в); схема движения (г).
Голеностопный сустав образован соединением таранной кости с большеберцовой и малоберцовой костями. • Таранная кость. Мобилизация проводится в следующих направлениях: дистальное (рис. 5.26, а); дорсальное (б) и вентральное (в).
Рис. 5.26. Варианты мобилизации таранной кости: в дистальном направлении с легкой тракцией (а); в дорсальном (б); в вентральном (в) направлениях.
• Межберцовое сочленение (дистальное). Мобилизация выполняется за счет движения берцовых костей в дорсальном направлении. При этом таранная кость несколько выдвигается кпереди (вентрально) (рис. 5.27). Манипуляция осуществляется толчком в этом же направлении.
Рис. 5.27. Мобилизация межберцового сочленения: дорсальное направление движения (а); схема движения (б).
• Мобилизация малоберцовой кости в вентральном направлении (рис. 5.28).
Рис. 5.28. Мобилизация малоберцовой кости в вентральном направлении (а); схема движения (б).
Лечебная физкультура и массаж Задачи ЛФК и массажа в сочетании с физиотерапевтическими процедурами в этом периоде — максимально возможное сохранение функции пораженных суставов. В занятиях ЛГ используют: активные и активные с помощью упражнения, выполняемые в облегченных условиях (подведение под стопу скользящей плоскости, роликовых тележек и др.) в и.п. сидя. Включение в занятия пассивных упражнений рассматривается как дополнительная форма воздействия. • Активные упражнения осуществляются по основным осям движений пораженного сустава в медленном темпе, объем движений должен постепенно возрастать, упражнения следует подбирать несложные и легко запоминающиеся. • Общеукрепляющие и дыхательные упражнения чередуют со специальными (для стопы), причем в первые дни используют специальные упражнения для здоровых суставов, затем постепенно включают и пораженные суставы.
Внимание! Чем выраженнее боль, тем осторожнее применяют упражнение.• Пассивные упражнения выполняют в и.п. сидя при максимально возможном расслаблении мышц пораженной конечности (особенно мышц голени). При этом одна рука методиста фиксирует проксимальный отдел конечности, другая — проводит движения дистального отдела конечности (стопы), причем сначала по прямым (более простым) направлениям, а затем по полукруговым, часто меняя при этом направления. • По мере улучшения подвижности в суставах и купировании боли занятия дополняются упражнениями с гимнастическими предметами (гимнастические палки, мягчи, качалки), с использованием гимнастической стенки и в водной среде (рис. 5.29).
Рис. 5.29. Упражнения с гимнастическими предметами и на снарядах: а — упражнения с сопротивлением (с использованием блоков); б — упражнения с отягощением; в — тыльное сгибание стопы (с использованием резинового амортизатора); г — активные движения в голеностопном суставе (с использованием специальной качалки); д — упражнения у гимнастической стенки.
При выраженных деформациях суставов основной задачей ЛГ является не столько увеличение подвижности пораженных суставов, сколько ее сохранение в еще не пораженных суставах. На этой стадии патологического процесса важно развитие компенсаторных движений. ЛГ (в данном случае ее в полной мере можно назвать суставной) занимает основное место среди других средств физической реабилитации. В занятиях ЛГ используют активные движения, детально прорабатывающие каждый сустав, и сочетание дыхательных и специальных упражнений. Занятия дополняются упражнениями с гимнастическими предметами и в водной среде. При артрозах рекомендуется включать в комплексное лечение методику сенсорной активации (V.Janda), основными принципами которой являются: • Активация проприоцепторов различного назначения и локализации в нарастающей последовательности. • Активация экстероцепторов стоп. • Активация дистантных рецепторов (зрения) и взаимодействия их с про- и экстрацепцией. • Нарастающая сложность афферентной нагрузки для исполнения. Активация проприоцепции достигается в и.п. больного сидя, дополненное так называемой короткой стопой, согнутой в коленном суставе пораженной ноги с отведением ее кнаружи, спина опирается на спинку стула. Короткая стопа формируется сокращением подошвенных мышц, сближающих передний и задний отделы стопы, а также подошвенных мышц-сгибателей пальцев. Таким образом стимулируются афферентные потоки со стопы, икроножных мышц, крупных суставов пораженной конечности, мышц туловища (особенно паравертебральных). Активация экстрацепции стоп достигается выполнением физических упражнений босиком (на коврике с грубым ворсом). Активация дистантных рецепторов включает использование различных гимнастических предметов и снарядов, применяющихся для возрастания нагрузки и воздействий на стопу (например, полукруглая или полусферная доска, подвижный круг, батут и др.). Данные упражнения предполагают активацию проприоцептивного, вестибулярного и зрительного анализаторов. Примерные упражнения (цит. по Г.А.Иваничеву, 1998): 1. Моделирование короткой стопы достигается обучением сокращению подошвенных мышц, уменьшающих продольный и поперечный размеры стопы, что сопровождается увеличением сводов. Увеличение свода стопы, естественно, происходит при активации мышц-разгибателей голени.
Внимание! Основное условие для формирования короткой стопы — сохранение ее на всем протяжении занятий ЛГ.В этом положении выполняются упражнения по удержанию в равновесии тела при опоре на носки стопы (туловище при этом подается вперед), на пятки (туловище несколько отклоняется назад), а также при подталкивании пациента в различных направлениях руками врача (методиста). Более усложненное упражнение — удержание туловища на одной ноге (при короткой стопе), при этом возможно подталкивание пациента в различных направлениях. 2. Использование уменьшенной площади опоры. Это достигается применением в занятиях полушара, полуцилиндра, на которых выполнение различных упражнений нарастающей сложности. 3. Упражнения на батуте предполагает использование активности не только нижних конечностей, но и туловища.
Внимание! Формирование короткой стопы при выполнении этих упражнений необязательно.4. Ходьба в специальных тапочках с наклеенными полушарами в центре подошвы. Занятия можно дополнить ходьбой с перешагиванием через различные гимнастические предметы, ходьбой по гимнастической скамейке, упражнениями на гимнастической стенке.
Внимание! Короткая стопа при ходьбе должна всегда сохраняться.В комплексное лечение заболевания суставов стопы включают массаж, который усиливает кровообращение, способствует уменьшению отечности и выпота в области пораженного сустава, значительно уменьшает боли и увеличивает объем движений.Кроме того, массаж играет значительную роль в подготовке пораженного сустава к пассивным, а затем и активным движениям. • Массаж пальцев стопы. И.п. больного — лежа на спине; нижняя конечность полусогнута в коленном суставе, под который подложен валик. Массаж отдельных пальцев стопы проводится по той же методике, что и пальцев кисти. После массажа рекомендуется провести несколько раз сгибание и разгибание, отведение-приведение пальцев. При ограничении движений в пальцевых суставах пассивные движения выполняют в каждом суставе. • Массаж стопы. И.п. больного то же. Одна рука фиксирует стопу, другая — массирует сначала тыльную поверхность стопы, начиная от кончиков пальцев до области коленного сустава, применяя плоскостное непрерывистое, а на мышцах голени — обхватывающее непрерывистое поглаживание ладонью и затем в этом же направлении полукружное растирание ладонной поверхностью подушечками II–IV пальцев. После этого ладонной поверхностью концевой фаланги большого пальца проводят отглаживание межкостных мышц, а также сосудов, заложенных в глубоких межкостных промежутках. Отдельно массируют сухожильные влагалища длинных мышц, расположенных на тыле стопы, продолжая массажные движения до коленного сустава. На подошвенной поверхности стопы применяется при поглаживании, а также растирании гребнеобразный прием в направлении от пальцев к пятке и обратно. • Массаж области голеностопного сустава. И.п. больного то же. Массаж сустава начинают с кругового непрерывистого обхватывающего поглаживания одновременно передней и боковой поверхностей суставной сумки, затем производят круговое растирание и штрихование попеременно с поглаживанием. Особое внимание обращают на те места, где имеется наибольший доступ к голеностопному суставу. Таким местом является задняя поверхность суставной сумки (по обе стороны от пяточного сухожилия) и область лодыжек. Если больной лежит на спине, то массаж голеностопного сустава выполняют большим и указательным пальцами одной руки, при положении — лежа на животе — большими пальцами обеих рук. Отдельно тщательно массируют пяточное сухожилие, применяя попеременно растирание в форме штрихования и щипцеобразное поглаживание. Массаж голеностопного сустава заканчивается активными, а при наличии ограничения движений пассивными движениями, которые проводятся во всех направлениях, допускаемых суставом.
Глава 6 Физические факторы в восстановительной терапии артроза
Физические методы лечения в программе реабилитации больных артрозом занимают одно из ведущих мест. Выбор лечебной методики проводится с учетом выраженности ведущего клинического синдрома — болевого, поскольку степень интенсивности боли определяет остроту процесса, характер его течения и тяжесть функциональных нарушений. На фоне исчезновения или уменьшения боли быстрее наступают релаксация мышц, восстановление двигательных нарушений, регионарного кровообращения, микроциркуляции и адаптационно-трофических функций организма. При назначении физиотерапии больным с острыми и подострыми болевыми синдромами следует руководствоваться общими методическими принципами: • Применять малые и средние интенсивности воздействия. • Использовать преимущественно щадящие режимы подачи энергии. • Назначать непродолжительное время и воздействовать обязательно на две зоны — сегментарную и периферическую. С помощью методов физической терапии можно оказать влияние на нарушения метаболизма и кровообращения, процессы воспаления при вторичном синовите, болевой синдром и мышечные контрактуры (спазмы). Для активизации метаболизма и микроциркуляции в тканях пораженных суставов, стимуляции обменных процессов и кровообращения в организме больного могут быть назначены электромагнитные поля (ЭМП) различных частот, низкочастотные импульсные токи, механические колебания (ультразвук), светолечение (УФО, лазеротерапия), различные виды бальнео- и теплолечения (Боголюбов В.М., 1998; Григорьева В.Д., 1998). ЭМП высоких и сверхвысоких частот оказывают на суставные и периартикулярные ткани выраженное тепловое действие, увеличивают приток крови к тканям сустава, усиливают лимфоток, процессы диффузии и проницаемость. Это ведет к улучшению питания хрящевой ткани, оказывает рассасывающее действие на экссудацию при синовите, а также на периартикулярные пролиферативные процессы. • Индуктотермия (ВЧ-терапия, 13,56 МГц) назначается на пораженные суставы индуктором-кабелем (в виде цилиндрической спирали) в слаботепловой и тепловой дозах (3—5-е положение переключателя мощности) при продолжительности воздействия 10–15 мин на каждый сустав (не более 30–35 мин за одну процедуру). Курс включает 10–12 процедур, проводимых через день. Показания — артроз I и II стадии при отсутствии или слабой выраженности синовита, наличии болевого синдрома и периартикулярных изменений. Противопоказания — обострения вторичного синовита, а также при общих противопоказаниях (ИБС, нарушения сердечного ритма, выраженный церебральный атеросклероз и др.). • СМВ-терапия локализуется на область пораженных суставов. Используют слаботепловую и тепловую дозы (40–55 Вт), время воздействия 10–15 мин на сустав (не более 30–35 мин за одну процедуру). Курс включает 10–12 процедур, проводимых ежедневно. Показания — артроз I–III стадии при отсутствии вторичного синовита, при выраженности болевого синдрома, периартикулярных изменениях. Противопоказания — резкое обострение синовита, а также общие противопоказания. • Ультразвук уменьшает болевой синдром, снимает рефлекторный спазм мышц, стимулирует микроциркуляцию и метаболизм. Воздействия ультразвуком проводят на пораженный сустав по лабильной методике. Используют импульсный или непрерывный режим, интенсивность 0,2–0,8 Вт/см2, продолжительность 4–6 мин на сустав, на курс назначают 8-10 процедур, проводимых через день. При сильном болевом синдроме рекомендуется назначение фонофореза анальгина, при явлениях вторичного синовита — фонофореза гидрокортизона. Показания — артроз II–III стадии без явлений синовита, с выраженным болевым синдромом, пролиферативными изменениями в периартикулярных тканях. Противопоказания — выраженные явления вторичного синовита, общие противопоказания. Выраженный обезболивающий эффект, благоприятное действие на гемодинамику, обменные процессы в суставе оказывают низкочастные импульсные токи — синусоидальные модулированные, диадинамические, интерференционные. Электроды располагают таким образом, чтобы перекрещивание двух среднечастотных токов происходило в области пораженного сустава; в течение первых трех процедур применяют ток постоянной частоты 100 Гц, а затем прерывистый ритмический ток частотой 0-100 Гц; сила тока зависит от переносимости его больным и величины электродов и составляет в среднем 10–40 мА, процедуры проводят каждый день или через день с общим количеством на курс 10–20. Показания — артроз II–III стадии с выраженным болевым синдромом, мышечными контрактурами. Противопоказания — явления вторичного синовита, общие противопоказания. • Обезболивающий эффект оказывает электрофорез растворов лекарственных веществ: анальгина (2–5 %, вводится с катода), салицилата натрия (2–5 %, вводится с катода), новокаина (0,25—2 %, вводится с анода). • Стимулирует нарушенный обмен хрящевой ткани электрофорез цинка (1–2 %, вводится с анода), серы (в растворе гипосульфита 2–5 %, вводится с катода) и др. Электроды накладываются на сустав поперечно, используют плотность тока 0,04 — 0,06 мА/см2, продолжительность процедуры 1-30 мин, на курс 10–12 процедур, проводимых ежедневно. Показания — лица пожилого возраста с артрозом, сопровождаемого болевым синдромом, без выраженных явлений вторичного синовита, которым другие физические методы лечения не показаны. Противопоказания — электрофорез не показан больным при плохой переносимости соответствующих лекарственных веществ или постоянного тока. При возникновении или обострении вторичного синовита больным назначают ультрафиолетовое (УФ) облучение (интегральным спектром, короткими или длинными лучами), ЭП УВЧ, переменное магнитное поле (ПеМП), криотерапию. • УФ-облучение проводят в эритемных дозах на область пораженного сустава. Например, на стопы, голеностопный сустав облучение начинают с 8-10 биодоз; на лучезапястные — с 5–6 биодоз, по мере стихания эритемы (через 2–3 дня) дозу увеличивают на 1–2 биодозы. Курс включает 4–6 облучений. Противопоказания — общие противопоказания (ИБС, преходящие нарушения мозгового кровообращения и др.). • ЭП УВЧ применяют на область воспаленного сустава; конденсаторные пластины располагают по отношению друг к другу и суставу поперечно; мощность воздействия слаботепловая (30–40 Вт), время воздействия 5—10 мин.Внимание! Чем сильнее воспаление, тем меньше доза воздействия ЭП УВЧ по мощности и продолжительности.Курс включает 5–8 процедур, проводимых ежедневно. Показания — выраженный синовит. Противопоказания — выраженная вегетососудистая дистония, нарушения сердечного ритма, гипертоническая болезнь НБ и III стадий, атеросклеротические окклюзии периферических сосудов. • При магнитотерапии индукторы располагают с зазором 0,5 см или без зазора на область сустава. Используют индукцию 20–35 мТл, продолжительность воздействия 15–20 мин. Курс состоит из 10–12 процедур, проводимых ежедневно. Показания — артроз I–III стадий с синовитом и без него, с выраженным болевым синдромом, а также с сопутствующими заболеваниями. Противопоказания — при понижении свертываемости крови, наклонности к кровотечениям, тяжелом протекании ИБС. • Криотерапия — под влиянием холода отмечаются ослабление воспалительной реакции в тканях сустава при реактивном синовите, уменьшение выраженности болевого синдрома из-за снижения нервной возбудимости и повышения порога болевой чувствительности, снижения болезненных спазмов мышц. Проведение криотерапии возможно с помощью: а) аппликаций на пораженный сустав льда, специальных криопакетов биогеля или охлажденных до низкой температуры салфеток, пропитанных соленой водой (от 3 до 20 мин); б) нанесения легко испаряющихся жидкостей — хлорэтиловый аэрозоль (1–2 мин); обдувания жидким азотом (от 0 до -160 °C, 1–3 мин). На курс назначают от 3–4 до 10 воздействий, проводимых ежедневно. Показания — выраженный воспалительный процесс в суставах, мышцах, слизистых сумках и связках, с болезненным спазмом мышц. Противопоказания — синдром Рейно, повышенная чувствительность к холоду, атеросклеротические окклюзии сосудов, облитерирующий эндартериит (Григорьева В.Д., 1998). Лазерная терапия оказывает противовоспалительный, обезболивающий, противоотечный, регенеративный, иммунокорригирующий эффекты, улучшение регионарного кровообращения. Облучение проводят по полям, 2–6 полей на сустав, по проекции суставной щели по стабильной методике; возможна и стабильная методика — сканирование лучом вдоль суставной щели. • Гелий-неоновые лазеры: дистанционно, плотность потока мощности излучения — 1–3 мВт/см2 (допустимо до 25 мВт/см2) до 5 мин на поле, суммарное время облучения за процедуру — до 30 мин, на курс лечения до 10–15 процедур, проводимых ежедневно. • Непрерывные инфракрасные лазеры: контактно, до 4 мин на поле, суммарное время облучения за процедуру — до 20–25 мин, на курс лечения — до 10–15, проводимых ежедневно • Импульсные инфракрасные лазеры: контактно, до 30 мин на поле, суммарное время облучения за процедуру — до 20 мин, частота генерации импульсов — 20—100 Гц, мощность — максимальная, 10–15 процедур, проводимых ежедневно. Восстановительное лечение больных с тяжелыми клиническими проявлениями требуют комплексной терапии с включением бальнеопроцедур, грязевых аппликаций на сегментарные зоны и пораженную конечность (Григорьева В.Д., 1998). После проведения курсового лечения преформированными физическими факторами рекомендуется назначать бальнео- или пелоидотерапию. При выборе бальнеопроцедур следует учитывать: • стадию патологического процесса; • наибольшую выраженность клинических симптомов (боль, тугоподвижность, чувствительные, вегетативно-сосудистые и трофические нарушения, признаки реактивного воспаления) и сопутствующие соматические заболевания. Механизм действия бальнеопроцедур складывается из влияния температурного, механического и химического раздражителей. Органом, воспринимающим эти раздражения, является кожа, которая богато снабжена кровеносными сосудами, нервными рецепторами и активно участвует в процессах теплообмена в организме. Бальнеотерапия является эффективнейшим средством повышения защитно-восстановительных сил организма, тренировки его адаптационных возможностей, а при возникшей болезни способствует ликвидации или уменьшению функциональных нарушений. Восстановление и компенсация нарушенных функций организма при воздействии бальнеотерапевтических процедур в значительной степени связаны с их влиянием на реактивность организма. Ответ организма на бальнеотерапевтические воздействия проявляется в так называемой бальнеологической реакции, которая может быть в трех формах: • Физиологическая бальнеореакция, при которой наступают изменения в функциональном состоянии органов и систем в пределах физиологических колебаний. • Патологическая реакция, при которой эти изменения незначительно превышают физиологический уровень и являются кратковременными. • Бальнеореакция, свидетельствующая о срыве физиологических механизмов защиты в результате воздействия неадекватного раздражителя (реакция обострения).
Внимание! При патологической реакции следует снизить интенсивность воздействия бальнеофакторов (например, концентрацию минеральных вод, температуру и др.). При реакции обострения — временно прекратить процедуры.В настоящее время на этапах восстановительного лечения наиболее часто применяются следующие ванны: • Родоновые ванны (направлены на снижение боли в суставах). Используют естественные и искусственно приготовленные общие родоновые ванны с концентрацией родона в ванне 1,5–3,0 кБк/л. В условиях стационара их можно назначать ежедневно, в амбулаторных условиях — два дня подряд с последующим днем перерыва или через день; на курс лечения 10–12 процедур. • Скипидарные ванны обладают болеутоляющим, релаксирующим и противовоспалительным действием. Особенностью при их назначении является высокая температура воды в ванне (37–38°), что технически оправдано для полной растворимости скипидарной белой эмульсии или желтого раствора. Ванны продолжительностью 8-12 мин обычно проводят через день; на курс лечения — 10–15 ванн. При уменьшении реактивных явлений в периартикулярных тканях больным назначают теплолечение с помощью аппликаций парафина или озокерита. • Парафин согревает в основном подлежащие ткани и оказывает на них давление, что способствует более глубокому их прогреванию. Парафин сравнительно долго отдает тканям большое количество тепла. С повышением кожной температуры усиливается микроциркуляция и метаболизм, в пораженных тканях суставов рассасываются остаточные воспалительные явления. • Под влиянием озокерита наступает расширение капиллярной сети кожи, усиливается крово- и лимфообращение, устраняются застойные явления, чем отчасти объясняется заметное рассасывающее и противовоспалительное действие, уменьшается ригидность суставов из-за снижения вязкости синовиальной жидкости. Парафиновые и озокеритовые аппликации температурой 50–55 °C назначают на область пораженного сустава и окружающих его тканей продолжительностью 20–30 мин; курсовое лечение состоит из 10–15 процедур, которые проводят 4–5 раз в нед. Показания к этому виду теплолечения являются подострые и хронические воспалительные процессы в тканях суставов, мышц, слизистых сумок и связок. Противопоказания — снижение чувствительности кожи, острые воспалительные или гнойные местные процессы опорно-двигательного аппарата, местные и общие нарушения кровообращения, тромбофлебиты, варикозное расширение вен, лимфостаз. Физиотерапия всегда проводится в сочетании со средствами лечебной физической культуры, мануальной терапией.

Последние комментарии
6 часов 8 минут назад
6 часов 43 минут назад
7 часов 36 минут назад
7 часов 41 минут назад
7 часов 52 минут назад
8 часов 5 минут назад